سیفلیس
| سیفلیس | |
|---|---|
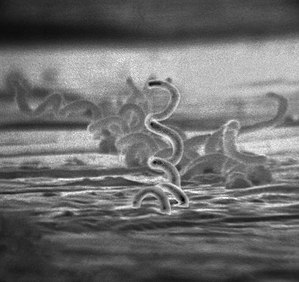 | |
| عکاسی ریزنگاری از ترپونما پالیدوم | |
| تخصص | بیماری عفونی |
| نشانهها | سفت، بدون درد، اولسر بدون خارش |
| علت | ترپونما پالیدوم اغلب با کمک ارتباط جنسی منتشر میشود |
| روش تشخیص | آزمایشهای خون، تصویربرداری میکروسکوپی با نور زمینه تاریک از مایعات عفونی بدن |
| تشخیص افتراقی | بسیاری از بیماریهای دیگر |
| پیشگیری | کاندوم، پرهیز جنسی |
| درمان | آنتیبیوتیک |
| فراوانی | ۴۵٫۴ میلیون/ 0.6% (2015) |
| مرگها | 107,000 (2015) |
| طبقهبندی و منابع بیرونی | |
| پیشنت پلاس | سیفلیس |
سیفلیس یا سفلیس (به فرانسوی: Syphilis) نوعی بیماری آمیزشی است که از باکتری ترپونما پالیدوم ناشی میشود. نخستین بار فریتز شادین و اریش هوفمان در سال ۱۹۰۵ باکتری مولد این بیماری یعنی ترپونما پالیدیوم را شناسایی کردند.
سیفلیس میتواند در یکی از این چهار مرحله اولیه، ثانویه، نهفته و سوم ظاهر شود. سیفلیس اولیه از طریق ارتباط مستقیم جنسی با زخمهای عفونی شخص مبتلا به این بیماری عارض میشود. سیفلیس ثانویه به شیوههای مختلفی ظاهر میشود و علایم آن غالباً پوست، غشاء مخاطی و غدد لنفاوی را درگیر میکند. در سیفلیس نهفته عفونت با استفاده از سرمشناسی شناسایی میشود و در آن علایم بیماری مشاهده نمیشود. مرحله سوم به سه شکل دمل سیفلیسی، سیفلیس عصبی متاخر و سیفلیس قلبی–عروقی تقسیم میگردد و در یک سوم افراد آلودهای که تحت درمان قرار نمیگیرند بروز میکند. همچنین ابتلا به سیفلیس به صورت مادرزادی نیز میتواند در دوران بارداری یا هنگام زایمان رخ دهد و دو سوم نوزادان سیفلیسی بدون علایم این بیماری به دنیا میآیند.
راه اصلی انتقال سیفلیس آمیزش جنسی است؛ اما میتواند در دوران بارداری یا هنگام زایمان هم از مادر به جنین منتقل و منجر به سیفلیس مادرزادی شود. این بیماری میتواند با بوسهزدن بر روی محلی در نزدیکی زخم و نیز از راه دهانی، مهبلی و آمیزش جنسی مقعدی، انتقال یابد، اما نمیتواند از طریق صندلی توالت، فعالیتهای روزانه، وانهای داغ یا استفاده مشترک از ظروف غذا یا لباس منتقل شود. سیفلیس معمولاً با زخمهای بدون درد روی اندام تناسلی یا در دهان یا مقعد (عفونت اولیه) شروع میشود. پس از این مرحله باکتریها ممکن است تا سالها در بدن به صورت نهفته و غیرفعال باقیمانده و پس از آن دوباره فعال شده و مرحله بعدی سیفلیس بروز کند؛ بنابراین تشخیص بالینی سیفلیس در ابتدای بیماری دشوار بوده و تأیید ابتلا به این بیماری، از طریق آزمایش خون یا با بررسی میکروسکوپی امکانپذیر است.
پرهیز از تماس فیزیکی با شخص مبتلا و همچنین استفاده صحیح از کاندوم در کاهش خطر انتقال سیفلیس مؤثر است، همچنین میتوان از طریق غربالگری مادران در طول دوران بارداری و درمان کسانی که مبتلا هستند، از ابتلای نوزادان به سیفلیس مادرزادی پیشگیری کرد. سیفلیس را میتوان بهطور مؤثری با آنتیبیوتیکها درمان کرد. بررسیها نشان میدهد که تنها در سال ۱۹۹۹، ۱۲ میلیون مورد جدید آلوده به سیفلیس مشاهده شد که بیش از ۹۰٪ آنها در کشورهای در حال توسعه زندگی میکردند. اگرچه در دهه ۱۹۴۰ به دنبال استفاده گسترده از پنیسیلین میزان ابتلا به سیفلیس کاهش چشمگیری داشت، اما پس از آغاز هزاره سوم در بسیاری از کشورها میزان ابتلا افزایش یافتهاست. در مبتلایان به سیفلیس، به دلیل وجود زخمهایی روی آلت تناسلی یا لب و زبان، احتمال آلودگی به ویروس HIV در طی تماس جنسی افزایش مییابد.
علایم و نشانهها
سیفلیس میتواند در یکی از این چهار مرحله ظاهر شود: اولیه، ثانویه، نهفته، و سوم و همچنین میتواند به صورت مادرزادی منتقل شود.ویلیام آسلر به خاطر علایم متنوع این بیماری آن را «مقلد بزرگ» نامید.
مرحله اولیه

سیفلیس اولیه از طریق ارتباط مستقیم جنسی با زخمهای عفونی شخص مبتلا به این بیماری عارض میشود. تقریباً ۳ تا ۹۰ روز بعد از اولین ارتباط (بهطور متوسط ۲۱ روز) یک زخم پوستی که شانکر نامیده میشود ظاهر میشود. این زخم اغلب در همان قسمت تماس پدیدار میشود. این زخم معمولاً (در ۴۰٪ موارد) از نوع زخم سفت، بدون درد و خارشی بر روی پوست و دارای ظاهری تمیز و حاشیههایی برجسته در اندازهای بین ۰٫۳ تا ۳٫۰ سانتیمتر است. البته این زخم ممکن است هر شکلی به خود بگیرد. در حالت معمول، این زخم از یک لکه به یک سفتدانه و در نهایت به یک زخم تبدیل میشود. گاهی اوقات ممکن است چندین زخم در محل ظاهر شوند (تقریباً در ۴۰٪ موارد)، و زمانی که این بیماری با ایدز همراه باشد ظهور چند زخم در محل رایج است. ممکن است زخمها دردناک یا حساس باشند (در ۳۰٪ موارد)، یا ممکن است در محلی خارج از اندام تناسلی ظاهر شوند (بین ۲ تا ۷٪ موارد). رایجترین محل زخم در زنان گردن رحم (۴۴٪ موارد)، در مردان دگرجنسگرا آلت تناسلی (۹۹٪ موارد) و در مردانی که با مردان دیگر آمیزش میکنند (MSM) معمولاً مقعد و راستروده (۳۴٪ موارد) است. معمولاً غدد لنفاوی (در ۸۰٪ موارد) در اطراف محل عفونت بزرگ میشوند و این اتفاق هفت تا ۱۰ روز بعد از شکلگیری شانکر رخ میدهد. اگر این زخم درمان نشود ممکن است سه تا شش هفته در محل باقی بماند.
مرحله ثانویه
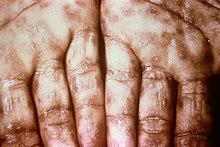
سیفلیس ثانویه تقریباً چهار تا ده هفته بعد از عفونت اولیه ظاهر میشود. این در حالیست که بیماری ثانویه به شیوههای مختلفی ظاهر میشود و علایم آن غالباً پوست، غشاء مخاطی و غدد لنفاوی را درگیر میکند. ممکن است دانههایی متقارن، مایل به قرمز–صورتی، بدون خارش بر روی بدن و انتهای اندامها، از قبیل کف دست و پا ظاهر شوند. زخم ممکن است ماکولوپاپولار یا دانه چرکی باشد. شکل آن میتواند مسطح، نسبتاً سفید یا زگیلمانند باشد که به زگیل لاتیوم معروفند و روی غشای مخاطی رشد میکنند. تمامی این زخمها، محلی برای رشد باکتریها و عفونی هستند. علایم دیگر میتواند شامل تب، گلودرد، کسالت، کاهش وزن، ریزش مو، و سردرد باشد. علایم نادر این بیماری شامل التهاب کبد، بیماری کلیه، آرتریت، ورم غشای پوششی استخوان، یوئیت و التهاب عصب بینایی است.
سیفلیس نهفته
در سیفلیس نهفته عفونت با استفاده از سرمشناسی شناسایی میشود و در آن علایم بیماری مشاهده نمیشود. این بیماری همچنین در آمریکا یا به صورت زودرس (کمتر از ۱ سال بعد از سیفلیس ثانویه) یا دیررس (بیش از ۱ سال بعد از سیفلیس ثانویه) تعریف میشود.انگلستان از یک دوره زمانی دو ساله برای زودرس بودن و دیررس بودن سیفلیس نهفته استفاده میکند. در سیفلیس زودرس ممکن است نشانههای بیماری مجدداً عود کنند. سیفلیس نهفتهٔ دیررس بدون علایم است، و به اندازه سیفلیس نهفته زودرس واگیردار نیست.
مرحله سوم
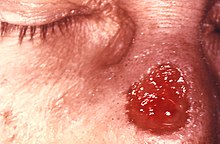
مرحله سوم تقریباً ۳ تا ۱۵ سال بعد از عفونت اولیه ظاهر شود، و میتوان آن را به سه شکل مختلف تقسیم کرد: دمل سیفلیسی (۱۵٪)، سیفلیس عصبی متاخر (۶٫۵٪)، و سیفلیس قلبی–عروقی (۱۰٪). بیماری نوع سوم، در یک سوم افراد آلودهای که تحت درمان قرار نمیگیرند بروز میکند. افرادی که مبتلا به سیفلیس نوع سوم هستند، عفونت ندارند.
دمل سیفلیسی یا سیفلیس خوشخیم دیررس، معمولاً ۱ تا ۴۶ سال و بهطور متوسط ۱۵ سال بعد از اولین عفونت ظاهر میشود. ویژگی این مرحله شکلگیری گومهای مزمن است، که گرههای غدهمانند متورم و نرمی هستند که اندازههای متفاوتی دارند. آنها معمولاً بر پوست، استخوان و ششها ظاهر میشوند، اما میتوانند در هر جای دیگر نیز ظاهر شوند.
سیفلیس قلبی–عروقی معمولاً ۱۰ تا ۳۰ سال بعد از اولین عفونت ظاهر میشود. رایجترین عارضه این بیماری آئورتیت سیفلیسی است، که میتواند منجر به آنوریسم شود. آئورتیت سیفلیسی علامتدار در ۱۰٪ افراد درماننشده دیده میشود. تخریب دیواره آئورت باعث آنوریسم میشود که خود آنوریسم میتواند سبب نارسایی آئورت و نارسایی قلبی شده یا بر اندامهای مجاور فشار بیاورد. آئورتیت سیفلیسی به خوبی با آنتیبیوتیکها درمان میشود، اما گاه عمل جراحی برای آنوریسم نیاز است.
سیفلیس عصبی به عفونتی گفته میشود که دستگاه عصبی مرکزی را درگیر میکند. این بیماری میتواند به صورت زودرس اتفاق بیفتد و ممکن است بدون علامت باشد یا به صورت مننژیت سیفلیسی ظاهر شود، یا به صورت دیررس و به شکل سیفلیس منینگو وسکیولار، فلج عمومی، یا تابس دورسالیس باشد، که با ضعف در حفظ تعادل و دردهای لحظهای در اندامهای انتهایی بدن همراه است. سیفلیس دیررس اعصاب معمولاً بین ۴ تا ۲۵ سال بعد از عفونت اولیه ظاهر میشود. سیفلیس منینگو وسکیولار معمولاً با بیحسی و تشنج، و فلج عمومی به همراه جنون و تابس دورسالیس همراه است. همچنین، ممکن است مردمک ارگیل–رابتسون – که مردمکهایی کوچک و دو سویهای هستند و وقتی شخص به اشیاء نزدیک متمرکز میشود تنگ میشوند – در این بیماری وقتی که شخص در معرض نور قرار میگیرد تنگ نشوند.
سیفلیس مادرزادی
ابتلا به سیفلیس مادرزادی میتواند در دوران بارداری یا هنگام زایمان رخ دهد. دو سوم نوزادان سیفلیسی بدون علایم این بیماری به دنیا میآیند. علایم رایج این بیماری در دو سال اول زندگی بروز میکنند که شامل بزرگی طحال و کبد (۷۰٪)، زخم/شانکر (۷۰٪)، تب (۴۰٪)، سیفلیس عصبی (۲۰٪) و التهاب ریه (۲۰٪) هستند. اگر درمانی صورت نگیرد، در ۴۰٪ موارد ممکن است سیفلیس مادرزادی دیررس بروز کند که علایم آن شامل تغییر شکل بینی فرورفته، علامت هیگومناکیز، سابر شین و مفاصل کلاتون میشود.
باکتریشناسی
ترپونما پالیدیوم زیرگونهای از پالیدوم مارپیچیشکل است؛ یک باکتری گرم-منفی دارای تحرک بالاست. سه بیماری دیگر در انسان وجود دارد که ترپونما پالیدیوم عامل ایجاد آنهاست که عبارتند از یاز (زیرگونهای از پرتنیو)، پینتا (زیرگونهای از کاراتیوم)، و بیجل (زیرگونهای از اندیمیکیوم). موارد اخیر بر خلاف زیرگونه پالیدیوم موجب بیماری عصبی نمیشوند. انسانها تنها منبع طبیعی شناخته شده برای زیرگونههای پالیدیوم هستند. این گونه بدون میزبان نمیتواند بیش از چند روز زنده بماند. این مسئله به خاطر ژنوم کوچک آن است (۱٫۱۴ MDa) که نمیتواند مسیر متابولیکی لازم برای ساخت مواد غذایی را رمزگذاری کند. این باکتری برای تکثیر بسیار کند عمل میکند و برای این کار زمانی بیشتر از ۳۰ ساعت لازم دارد.
راههای انتقال
سیفلیس در درجه اول از طریق تماس جنسی یا در دورهٔ بارداری از مادر به جنین منتقل میشود؛ اسپیروکت قادر است تا از غشای مخاطی سالم یا پوست آسیبدیده عبور کند. بنابراین، این بیماری میتواند با بوسهزدن بر روی محلی در نزدیکی زخم و نیز از راه دهانی، مهبلی و نزدیکی مقعدی، انتقال یابد. تقریباً ۳۰ تا ۶۰٪ کسانی که در معرض سیفلیس اولیه و ثانویه قرار میگیرند به این بیماری مبتلا میشوند.
قابلیت عفونی شدن آن را میتوان با این واقعیت نشان داد که اگر فردی تنها با ۵۷ عدد از این موجودات واکسینه شود، ۵۰٪ امکان دارد تا مبتلا به عفونت شود. اکثر مبتلایان جدید این بیماری در آمریکا (۶۰٪ موارد) مردانی که با مردان دیگر آمیزش میکنند بودهاند. این بیماری میتواند از طریق فراوردههای خونی نیز منتقل شوند. با این حال، این مسئله در بسیاری از کشورها مورد آزمایش قرار گرفتهاست و میزان خطر ابتلا به بیماری از این طریق پایین است. به نظر میرسد خطر انتقال از طریق سرنگ مشترک محدود باشد. سیفلیس نمیتواند از طریق صندلی توالت، فعالیتهای روزانه، وانهای داغ، یا استفاده مشترک از ظروف غذا یا لباس منتقل شود.
تشخیص بیماری
تشخیص بالینی سیفلیس در ابتدای بیماری کار دشواری است. تأیید ابتلا به این بیماری، یا از طریق آزمایش خون یا با بررسی میکروسکوپی امکانپذیر است. بهکارگیری آزمایشهای خونی به دلیل سهولت اجرای آنها، رایجتر است. با این حال، آزمایشهای تشخیصی که در بین مراحل این بیماری انجام میشود، قادر به شناسایی بیماری نیستند.
آزمایشهای خونی
آزمایشهای خونی قابل تقسیم به دو دسته غیر ترپونمال و آزمایشهای ترپونمال هستند. معمولاً اول از آزمایشهای غیرترپونمال استفاده میشود، که شامل آزمایش آزمایشگاه تجسس بیماریهای آمیزشی (VDRL) و آزمایشهای ریاگین سریع پلاسما است. البته، از آنجا که این آزمایشها به ندرت از نوع مثبت کاذب هستند، برای تأیید این بیماری انجام آزمایش ترپونمال، از قبیل سنجش لختگی ذرات تارپیچ پالیدیوم (TPHA) یا آزمایش جذب پادتن ترپونمال فلورسنت (FTA-Abs) مورد نیاز است. مثبتهای کاذب در آزمایشهای غیرترپونمال میتوانند برخی از عفونتهای ویروسی از قبیل آبله مرغان و سرخک، و همچنین لنفوم، سل، مالاریا، اندوکاردیت، بیماری بافت همبند و بارداری را نیز نشان دهند. آزمایشهای پادتنی ترپونمال معمولاً بین دو تا پنج هفته بعد از عفونت اولیه مثبت هستند.سیفلیس عصبی میتواند با بررسی بالا بودن تعداد گلبول سفید (غالباً لنفوسیت) و سطح بالایی از پروتئین در مایع مغزی–نخاعی در شرایط عفونت سیفلیس تشخیص داده شود. اگر شخصی آلوده به اسپیروکت سیفلیس باشد، باید پس از درمان نیز برای اطمینان از برطرف شدن عفونت، آزمایشهای تعقیبی خون در ماههای ۳، ۶، ۱۲ و ۲۴ (پس از آغاز درمان) داشته باشد. البته معمولاً انجام آزمایش در ماههای ۶ و ۱۲ کفایت میکند، مگر اینکه بیمار به ویروس HIV نیز مبتلا باشد که در اینصورت باید حتماً در ماههای ۳، ۶، ۱۲ و ۲۴ آزمایش صورت گیرد.
آزمایش مستقیم
با مشاهده میکروسکوپی خونابه یک شانکر (زخم سیفلیس) در منطقهٔ آسیبدیده، نظیر دهانه رحم، آلت تناسلی مرد، مقعد یا گلو میتوان این بیماری را به سرعت تشخیص داد. البته، بیمارستانها همیشه تجهیزات یا اعضای باتجربه برای انجام این کار را ندارند، این در حالیست که آزمایش باید در عرض ۱۰ دقیقه بعد از گرفتن نمونه انجام شود. گزارش شدهاست که حساسیت این آزمایش باید تقریباً ۸۰٪ باشد، بنابراین این آزمایش تنها میتواند برای تأیید تشخیص استفاده شود و نه برای رد آن. بر روی نمونه گرفته شده از شانکر میتوان دو آزمایش دیگر نیز انجام داد. یکی آزمایش پادتن فلورسانت و دیگری آزمایش تقویت اسید نوکلئیک. در آزمایشهای فلورسانت مستقیم، از پادتنهایی که به فلورسین سدیم چسبیدهاند استفاده میشود، که خود آنها نیز به پروتئینهای خاص سیفلیس متصل شدهاند، در حالیکه در آزمایشهای تقویت اسید نوکلئیک از تکنیکهای خاصی از قبیل واکنش زنجیرهای پلیمراز برای بررسی وجود ژن خاص سیفلیس استفاده میشود. این آزمایشهای حساس به زمان نیستند، چرا که در آنها برای تشخیص نیازی به باکتریهای زنده نیست.
پیشگیری
تا سال ۲۰۱۹، هیچ نوع واکسن مؤثری برای پیشگیری از این بیماری وجود نداشتهاست. پرهیز از تماس فیزیکی با شخص مبتلا و همچنین استفادهٔ صحیح از کاندوم در کاهش خطر انتقال سیفلیس مؤثر است. البته استفاده از کاندوم بهطور کامل خطر ابتلا را از بین نمیبرد. بنابراین مراکز کنترل و پیشگیری بیماری روابط تکهمسری درازمدت و دوطرفه با فرد سالم و پرهیز از استفاده از موادی همچون نوشیدنیهای الکلی و سایر موادی که موجب افزایش رفتارهای جنسی پرخطر میشوند را توصیه میکنند.
میتوان از طریق غربالگری مادران در طول دوران بارداری و درمان کسانی که مبتلا هستند، از ابتلای نوزادان به سیفلیس مادرزادی پیشگیری کرد.کارگروه خدمات پیشگیرانه در ایالات متحده (USPSTF) بر غربالگری جهانی همه زنان باردار به شدت تأکید دارد، این در حالیست که سازمان بهداشت جهانی توصیه میکند که باید همهٔ زنان در اولین بررسیهای پیش از زایمان و نیز مجدداً سه ماه بعد مورد آزمایش قرار گیرند. اگر جواب آزمایش مثبت بود، آنها باید به همسران خود توصیه کنند که تحت درمان قرار گیرند. البته، سیفلیس مادرزادی همچنان در کشورهای در حال توسعه شیوع دارد، چرا که در این کشورها بسیاری از زنان اصلاً از مراقبت قبل از تولد بهرهمند نیستند، و کسانی هم که از مراقبتهای قبل از تولد برخوردار هستند مورد غربالگری قرار نمیگیرند. انتقال بیماری از مادر به فرزند هنوز گاه در کشورهای توسعهیافته روی میدهد، چرا که در این کشورها کسانی که مستعد ابتلا به سیفلیس (از راه مواد مخدر و غیره) هستند، شانس کمتری نیز برای تحت مراقبت بودن در دوران بارداری در مقایسه با دیگر زنان دارند. به نظر میرسد در کشورهایی با درآمد کم یا متوسط، اقدامات صورت گرفته در جهت افزایش دسترسی مردم به انجام آزمایش، در کاهش نرخ ابتلا به سیفلیس مادرزادی نقش مؤثری داشتهاست.
در بسیاری از کشورها سیفلیس بیماری گزارشدادنی است، از جمله کانادا،اتحادیه اروپا، و آمریکا. این بدان معناست که ارائهدهندگان مراقبتهای بهداشتی لازم است به مقامات بهداشت همگانی این بیماری را اعلام کنند، به این منظور که آنها نیز بهطور مطلوب اقدامهای لازم جهت آگاهسازی همسر فرد مبتلا را فراهم آورند. همچنین پزشکان نیز میتوانند بیماران را تشویق کنند تا همسران خود را برای بهرهمندی از مراقبهای بهداشتی به مراکز بفرستند.مرکز مبارزه با بیماری توصیه میکند که مردانی که با مردان دیگر آمیزش میکنند، دست کم هر سال یک بار مورد آزمایش قرار گیرند.
درمان بیماری
عفونتهای اولیه
اولین درمان انتخابی برای سیفلیس بدون عارضه تجویز یک دوز پنیسیلین جی به صورت تزریق عضلانی یا مصرف یک دوز خوراکی آزیترومایسین است.داکسیسایکلین و تتراسایکلین انتخابهای جایگزین هستند؛ البته به دلیل خطر زایمان ناقص، این داروها برای زنان باردار توصیه نمیشوند.
مقاومت آنتیبیوتیکی در بین داروهای زیادی ایجاد شدهاست، از جمله ماکرولیدها، کلیندامایسین، و ریفامپین. در موارد زیادی، مقاومت در مقابل اریترومایسین (که خود نوعی ماکرولید است) مشاهده شدهاست و این دارو نتوانسته به عنوان درمانی برای سیفلیس مؤثر باشد. در مواردی که بیمار تحت درمان با استفاده از ماکرولیدها قرار میگیرد، باید بهطور مرتب شرایط بیمار را بررسی نمود که آیا این نوع درمان مؤثر بوده یا مقاومت نشان دادهاست، همچنین میزان شیوع بیماری در یک نقطه جغرافیایی خاص میتواند عاملی برای مقاومت در مقابل دارو باشد که باید در نظر داشت. ترپونما پالیدومهای مقاوم در برابر ماکرولیدها بیش از همه در آمریکا، کانادا، اروپا و چین مشاهده شدهاند، با این حال احتمال اینکه این گونه از پالیدومها توسط توریست یا مسافرت اشخاص به کشورهای دیگر منتقل گردند وجود دارد.
کلیندامایسین که خود گونه دیگری از آنتیبیوتیکهاست، در مواردی مقاومت بیماری در برابر این دارو نیز مشاهده شدهاست. مطالعات نشان میدهد که ترپونما پالیدوم بهطور ذاتی نسبت به کلیندامایسین مقاومت نشان میدهد و بر این اساس درمان با استفاده از این نوع آنتیبیوتیک ممکن است همواره مؤثر نباشد. همین مطلب در مورد ریفامپین هم صادق است و ترپونما پالیدوم مقاومت ذاتی در برابر ریفامپین از خود نشان میدهد.
در مواردی که بیمار نسبت به پنیسیلین از خود مقاومت نشان میدهد، میتوان با افزایش دوز دارو این مقاومت را از بین برد، به همین دلیل مقاومت در برابر پنیسیلین، برخلاف ماکرولید مسئله نگرانکنندهای نیست. همچنین سفتریاکسون، که نسل سوم آنتیبیوتیک سفالوسپورین است، میتواند به اندازهٔ درمان مبتنی بر پنیسیلین مؤثر باشد.
عفونتهای بعدی
به این دلیل که پنیسیلین جی قابلیت چندانی در نفوذ به دستگاه عصبی مرکزی ندارد، برای درمان مبتلایان به سیفلیس عصبی توصیه میشود که به آنها به مدت دست کم ۱۰ روز پنیسیلین با دوز بالا به صورت درون وریدی تزریق شود. اگر فردی حساسیت داشته باشد، میتوان برای درمان او از سفتریاکسون استفاده کرد یا تلاش کرد که حساسیت بدن به پنیسیلین را کاهش داد. سایر علائم دیررس این بیماری را میتوان با تزریق عضلانی پنیسیلین جی به مدت سه هفته درمان کرد. اگر بدن بیمار واکنش نشان داد، میتوان مانند سایر موارد از داکسیسایکلین یا تتراسایکلین برای مدتزمانی طولانیتر استفاده کرد. درمان در این مرحله جلوی پیشروی بیشتر بیماری را خواهد گرفت، اما تأثیر چندانی بر جبران عوارضی که قبلاً رخ داده نخواهد داشت.
واکنش یاریش هرکسهایمر
یکی از عوارض جانبی نهفتهٔ درمان سیفلیس، واکنش یاریش–هرکسهایمر است. این عارضه غالباً ساعاتی پس از شروع درمان آغاز میشود و تقریباً تا ۲۴ ساعت به طول میانجامد. نشانههای آن عبارتند از تب، دردهای عضلانی، سردرد و تندتپشی. این عارضه با سیتوکینی ایجاد میشود که سیستم ایمنی بدن در واکنش به لیپو پروتئین آزاد شده از پارگی باکتری سفلیس رها میکند.
همهگیرشناسی
آمار گرفته شده نشان میدهد که تنها در سال ۱۹۹۹، ۱۲ میلیون مورد جدید آلوده به سیفلیس در سراسر جهان مشاهده شد که بیش از ۹۰٪ آنها در کشورهای در حال توسعه زندگی میکردند. این بیماری در طول یک سال در میان ۷۰۰٬۰۰۰ تا ۱٫۶ میلیون نفر از زنان باردار دیده شده و منجر به سقط خودبهخودی، مردهزایی و سیفلیس مادرزادی شدهاست. در آفریقای سیاه، سیفلیس علت تقریباً ۲۰٪ از مرگ و میرهای پیش از تولد میباشد. این میزان به نسبت در میان معتادان تزریقی، کسانی که مبتلا به ویروس اچآیوی هستند و مردانی که با مردان دیگر آمیزش میکنند بیشتر است. در آمریکا، میزان سیفلیس از سال ۲۰۰۶ در مردان شش برابر بیشتر از زنان بودهاست، در حالیکه این نسبت در سال ۱۹۹۷ تقریباً مساوی بود. در سال ۲۰۱۰بیش از نیمی از مبتلایان به این بیماری آمریکاییهای آفریقاییتبار بودند.
بین قرنهای ۱۸ و ۱۹ سیفلیس در اروپا شیوع زیادی داشتهاست. در اوایل قرن ۲۰ در کشورهای توسعهیافته، عفونتها به سرعت با شیوع استفاده از آنتیبیوتیکها کاهش پیدا کردند، و این روند تا دهههای ۱۹۸۰ و ۱۹۹۰ ادامه داشت. از سال ۲۰۰۰، نرخ رشد سیفلیس در آمریکا، کانادا، انگلستان، استرالیا و اروپا افزایش یافتهاست، و این روند بیشتر در میان مردانی که با مردان دیگر آمیزش میکنند دیده میشود. البته در طول این مدت نرخ رشد سیفلیس در میان زنان آمریکایی همچنان ثابت بوده و در میان زنان انگلیسی افزایش یافتهاست، اما این میزان کمتر از میزان رشد این بیماری در بین مردان بودهاست. نرخ رشد این بیماری در میان مردان دگرجنسگرا از دهه ۱۹۹۰ در چین و روسیه افزایش یافت. این مسئله به دلیل روابط جنسی ناامن، از قبیل بیقیدی جنسی، فحشا، و کاهش استفاده از ابزارهای حفاظتی است.
بررسیهای آماری نشان میدهد که اگر سیفلیس درمان نشود، تا ۵۸ درصد احتمال مرگ فرد وجود دارد و با توجه به آمار مرگ و میر افراد بر اثر سیفلیس، میزان مرگ در مردان نسبت به زنان بیشتر بود است. شدت علائم سیفلیس در قرنهای ۱۹ و ۲۰ میلادی کمتر بودهاست، که علت آن تا حدودی به خاطر دسترسی به درمان مؤثر و تا حدودی به خاطر کاهش سرایت اسپیروکتها بودهاست. با انجام درمان به موقع، این بیماری عوارض کمیخواهد داشت. سیفلیس خطر ابتلا به انتقال ویروس ایدز را دو تا پنج برابر میکند (در برخی از مراکز شهری ۳۰ تا ۶۰ درصد) و امکان ابتلا به عفونتهای گوناگون وجود دارد.
در ایران
در ایران سیفلیس از جمله بیماریهایی است که شیوع آن نسبت به سایر بیماریهای آمیزشی مانند سوزاک، تریکومونیازیس و تبخال تناسلی در رده پایینتری قرار دارد. به گزارش مرکز مدیریت بیماریها، تعداد افراد مبتلا از ۲۷۱ مورد در سال ۱۳۶۵ به ۲۹٬۵۲۸ مورد در سال ۱۳۷۹ رسید. البته افزایش آمار مبتلایان میتواند به دلیل بهبود و افزایش مرکزهای گزارشدهی، افزایش واقعی تعداد مبتلایان، و تجمع نوع علتی یا علامتی باشد. بر اساس توزیع اطلاعات کشوری عفونتهای آمیزشی در سال ۱۳۸۵، تعداد بیماران مبتلا به سیفلیس ۷۹۵ محاسبه شده بود. این در حالی است که مرکز کنترل بیماریهای وزارت بهداشت، در همان سال میزان شیوع سیفلیس را تنها در زنان باردار برابر با ۸۵ نفر در هر ۱۰۰٬۰۰۰ اعلام کرد. طبق آمار سال ۱۳۸۷ در ایران، استانهای همدان و کرمانشاه بیشترین آمار شیوع سیفلیس را میان زنان و استان کرمانشاه بیشتری آمار را در میان مردان دارا است.
تاریخچه

خاستگاه دقیق سیفلیس مورد مناقشه است. دانستهاست که سیفلیس پیش از ورود اروپاییان به قاره آمریکا، در این قاره وجود داشت. مناقشه بر سر این است که آیا سیفلیس در جای دیگری از جهان هم وجود داشتهاست یا خیر. در این مورد دو فرضیهٔ اولیه وجود دارد، طبق یکی از این فرضیهها، سیفلیس در بازگشت خدمه از سفر دریایی کریستف کلمب از قاره آمریکا به اروپا وارد شد، و فرضیه دیگر بر این باور است که سیفلیس از قبل در اروپا وجود داشته، اما ناشناخته بودهاست. به این دو فرضیه به ترتیب، فرضیههای «کلمبی» و «پیشاکلمبی» میگویند. شواهد موجود بیشتر از فرضیه کلمبی پشتیبانی میکنند. اولین نمونههای گسترش سیفلیس در اروپا مربوط به سالهای ۱۴۹۴/۱۴۹۵ در ناپل ایتالیا، طی حمله فرانسویها به ثبت رسیدهاند. به علت شیوع این بیماری با بازگشت سربازان فرانسوی، این بیماری به «بیماری فرانسوی» معروف شد و هنوز هم به صورت سنتی آن را به این نام میخوانند. در سال ۱۵۳۰، برای نخستین بار یک شاعر و پزشک ایتالیایی به نام گیرولامو فراکاستورو نام «سیفلیس» را برای عنوان یکی از اشعار خود به زبان لاتین به کار برد. این شعر با وزن شش ضربی داکتیلیک، شیوع این بیماری در ایتالیا را توصیف میکند. همچنین به لحاظ تاریخی این بیماری به «آبله بزرگ» نیز مشهور است.
اولین بار فریتز شادین و اریش هوفمان در سال ۱۹۰۵ باکتریای را که باعث این بیماری میشود، یعنی «ترپونما پالیدیوم» شناسایی کردند. اولین درمان مؤثر (سالوارسان) در سال ۱۹۱۰ توسط پل الریخ به کار گرفته شد، که با بررسی استفاده از پنیسیلین و تأیید کارایی آن در سال ۱۹۴۳ ادامه یافت. پیش از پیدایش درمان مؤثر، استفاده از جیوه و روش قرنطینه و درمانهایی که اغلب بدتر از خودِ بیماری بودند، رواج داشتند. احتمال میرود بسیاری از چهرههای مشهور تاریخی مانند فرانتس شوبرت، آرتور شوپنهاور، ادوار مانه و آدولف هیتلر مبتلا به این بیماری بوده باشند.
جامعه و فرهنگ
هنر و ادبیات
از اولین کارهای هنری در اروپا که سعی در به تصویر کشیدن سیفلیس داشت حکاکی روی چوب «مرد سیفلیسی» اثر آلبرشت دورر است، که گفته میشود تصویر یک لند نکت (سرباز حرفهای اروپای شمالی) است. گفته میشود افسانهٔ زن افسونگر متعلق به قرن ۱۹ تا حدودی برگرفته از اثرات مخرب سیفلیس است و در مورد نمونههای کلاسیک آن در ادبیات میتوان به شعر La Belle Dame sans Merci اثر جان کیتس اشاره کرد. حدود سال ۱۵۸۰، هنرمندی با نام یان ون در استرات صحنهای از مرد ثروتمندی را نقاشی کرد که با استفاده از چوب گرمسیری جویاک تحت درمان بیماری سیفلیس بود. عنوان کار «آمادهسازی و استفاده از گوایاکو برای درمان سیفلیس» بود. هدف این هنرمند از کشیدن این تصویر در مجموعهای از کارهای خود آن بود که به دنیای جدید نشان دهد که چگونه درمان، هرچند بی تأثیر سیفلیس در آن دوران، دستاورد نخبگان اروپایی بودهاست. در این کار رنگارنگ و دقیق چهار خدمتکار در حال تهیه معجون به تصویر کشیده شدهاند، درحالیکه پزشک به نظر میرسد چیزی را در پشت خود پنهان کرده و بیمار نیز در حال نوشیدن مایعی است.
آزمایشهای انسانی تاسکیگی و گواتمالا
یکی از بدنامترین پروندههای مشکوک اخلاق پزشکی ایالات متحده آمریکا در سده بیستم، آزمایش سیفلیس در تاسکیگی است. این تحقیق در تاسکیگی و تحت حمایت خدمات بهداشت عمومی آمریکا (PHS) با همکاری مؤسسه تاسکیگی انجام گرفت. این پژوهش در سال ۱۹۳۲، زمانی که سیفلیس شیوع گستردهای داشت و هیچ نوع درمان امن و مؤثری برای آن وجود نداشت آغاز شد. هدف این تحقیق اندازهگیری میزان پیشروی سیفلیسِ درماننشده بود. تا سال ۱۹۴۷، پنیسیلین به عنوان درمان مؤثر سیفلیس اعتبار یافت و بهطور گستردهای برای درمان این بیماری بهکار گرفته شد. با این حال، پژوهشگران به مطالعه خود ادامه دادند و به بیمارانی که داوطلبِ درمان بودند پنیسیلین ندادند. این مسئله به مجادله کشیده شد و برخی منابع دریافتهاند که به بسیاری از بیماران پنیسیلین داده شده بود. این پژوهش تا سال ۱۹۷۲ پایان نیافت.
همچنین آزمایشهایی مربوط به سیفلیس در گواتمالا از سال ۱۹۴۶ تا ۱۹۴۸ انجام گرفت. این آزمایشها با پشتیبانی ایالات متحده با همکاری برخی از وزیران و مقامات بهداشت گواتمالا در دوره حکومت خوان خوزه آریوالو انجام شدند. پزشکان، سربازان و زندانیان و بیماران روانی را بدون رضایت آگاهانه آنها به سیفلیس و سایر بیماریهای آمیزشی آلوده میکردند و سپس آنها را با آنتیبیوتیک درمان میکردند. در اکتبر ۲۰۱۰، آمریکا بهطور رسمی از گواتمالا برای انجام این آزمایشها پوزش خواست.
تحقیقات
عوامل زیادی بیماری سیفلیس را به عنوان یک بیماری که بتوان برای آن واکسن ساخت تبدیل میکند. از آنجایی که ترپونما پالیدیوم پاتوژنی انسانی است و در گونههای جانوری دیگر دیده نمیشود، با داشتن یک واکسن به راحتی میتوان این بیماری را از بین برد. لازمه ساختن یک واکسن عوامل پیچیدهای هستند، از جمله اینکه واکسن باید توانایی جلوگیری از انتقال ترپونما پالیدیوم و همینطور HIV را داشته باشد. پژوهشهایی در زمینه ساخت واکسن برای این بیماری انجام شدهاست، اما هیچیک از آنها هنوز در صنعت داروسازی وارد نشدهاند.
برای مطالعه بیشتر
- Parascandola, John. Sex, Sin, and Science: A History of Syphilis in America (Praeger, 2008) 195 pp. ISBN 978-0-275-99430-3 excerpt and text search
- Shmaefsky, Brian, Hilary Babcock and David L. Heymann. Syphilis (Deadly Diseases & Epidemics) (2009)
- Stein, Claudia. Negotiating the French Pox in Early Modern Germany (2009)
پیوند به بیرون
- سیفلیس در مرکز کنترل و پیشگیری بیماری (CDC)
| رشتهها (بیماریزا) بیماریهای عمده |
|
||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| افراد مهم | |||||||||||
| موضوعات مرتبط | |||||||||||
| باکتریl | |
|---|---|
| تکیاختگانl | |
| انگل | |
| ویروس | |
|
التهاب عمومی |
|