صرع
| صرع | |
|---|---|
 | |
| امواج ۳ هرتزی افزایش و تخلیه الکتریکی مغز آنگونه که در نوار مغزی دیده میشود. | |
| تخصص |
عصبشناسی، epileptology |
| فراوانی | 0.9% |
| طبقهبندی و منابع بیرونی | |
| آیسیدی-۱۰ | G40-G41 |
| آیسیدی-۹-سیام | 345 |
| دادگان بیماریها | 4366 |
| مدلاین پلاس | 000694 |
| ئیمدیسین | neuro/۴۱۵ |
| سمپ | D004827 |
صَرع یا اپیلپسی (در عربی صرع به معنای کشمکش است) (به انگلیسی: epilepsy) (از زبان یونانی باستان ἐπιλαμβάνειν به معنی «تصرف کردن، تملک داشتن، یا پریشان کردن») عبارت است از مجموعهای از اختلالات عصبی مزمن پزشکی یا بلند مدت که با علامت تشنج مشخص میشود. این تشنج ها ممکن است بسیار خفیف و تقریباً غیرقابل شناسایی بوده یا برعکس طولانی مدت و با لرزش شدید همراه باشد. در صرع تشنج ها بهطور مکرر روی میدهد و هیچ دلیل ثابت و مشخصی ندارد، در حالی که تشنج هایی را که به دلایل خاص روی میدهد، نباید به عنوان تشنج صرعی تلقی کرد.
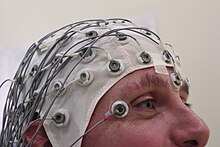
در بیشتر موارد دلیل نامشخص است، اما صرع در برخی افراد به دلیل آسیب مغزی، سرطان مغز، و سوء مصرف دارو و الکل، و دلایل دیگر ایجاد میشود. تشنج های صرعی نتیجه فعالیت سلولی بیش از حد و غیرعادی عصب کورتیکال یا غشایی در مغز است. فرایند تشخیص معمولاً شامل حذف تمام شرایطی است که ممکن است علائم مشابهی نظیر سنکوپ را ایجاد کند، و نیز بررسی اینکه آیا هیچ دلیل لحظهای دیگری وجود داشتهاست یا خیر. صرع را میتوان با گرفتن نوار مغزی یا الکتروانسفالوگرافی نیز تأیید کرد.
صرع را نمیتوان درمان کرد، اما حملات را میتوان با دارو تا حدود ۷۰ درصد موارد کنترل کرد. در افرادی که تشنج ها به دارودرمانی پاسخ نمیدهند، جراحی، تحریک عصبی یا رژیم درمانی را میتوان در نظر گرفت. تمامی سندرمهای صرع مادام العمر نیستند و اکثر افراد تا جایی بهبود مییابند که دیگر نیازی به دارو ندارند.
حدود ۱٪ درصد از جمعیت مردم جهان (۶۵ میلیون نفر) صرع دارند، و تقریباً ۸۰٪ موارد در کشورهای در حال توسعه روی میدهند. صرع در افراد مسنتر رایجتر است. در کشورهای توسعه یافته، شیوع موارد جدید بیشتر در نوزادان و سالمندان است؛ در کشورهای در حال توسعه این بیماری در کودکان بزرگتر و بزرگسالان جوانتر دیده میشود، که دلیل آن تفاوت در فراوانی دلایل اصلی است. حدود ۵ تا ۱۰٪ از تمامی افراد یک حمله بیدلیل تا سن ۸۰ سالگی دارند، و احتمال وقوع حمله دوم نیز بین ۴۰ و ۵۰٪ است. در بسیاری از نقاط دنیا افراد مبتلا به صرع حق رانندگی مشروط داشته یا کلا حق رانندگی ندارند، اما بیشتر این افراد بعد از یک مدت بدون حمله میتوانند رانندگی را مجدداً آغاز کنند. متخصصان معتقدند حدود ۷۰ تا ۸۰ درصد بیماری صرع پس از دو سال معالجه، بهطور کامل درمان میشود و پزشک معالج میتواند داروی بیمار را قطع کند.
علائم و نشانهها
صرع با احتمال وقوع تشنج های متناوب بلند مدت شناخته میشود. این تشنج ها بسته به اینکه کدام بخش از مغز تحت تأثیر قرار گرفته و بسته به سن فرد، ممکن است به شکل های مختلفی ظاهر شوند.
حملات
شایع ترین نوع تشنج ها (۶۰٪ موارد) تشنج حرکتی است. از این دسته، دو سوم به صورت تشنج صرعی موضعی ظاهر میشوند که بعداً به تشنج منتشر تبدیل میشوند در حالیکه یک سوم به صورت تشنج منتشر اولیه ظاهر میشود. ۴۰٪ تشنج های باقیمانده غیر حرکتی هستند. یک نمونه از این نوع تشنج ابسانس است که به صورت سطح پایین هوشیاری روی میدهد و معمولاً ۱۰ ثانیه طول میکشد.
تشنج های موضعی اغلب بعد از برخی تجربیات مشخص روی میدهد که با عنوان اورا شناخته میشوند. این تجربیات ممکن است شامل پدیدههای حسی (دیداری، شنیداری یا بویایی)، روانی، ارادی،یا حرکتی باشد. پرش ممکن است در یک گروه ماهیچهای خاص شروع شده و به گروههای ماهیچهای اطراف گسترش یابد که در این مورد با عنوان مارش جکسون شناخته میشود. حرکت غیرارادی نیز ممکن است روی دهد؛ که منظور از آن فعالیتهای غیرارادی و حرکتهای اغلب سادهای نظیر ملچ ملوچ لبها یا فعالیتهای پیچیده تری نظیر تلاش برای برداشتن چیزی است.
شش نوع مهم حمله عمومی وجود دارد: صرع همراه با تشنج، تونیک، صرع تونیک، همراه با تشنج، تنش ماهیچهای، پریشانی، و تشنج های ضعیف. تمامی این تشنج ها شامل از دست رفتن هوشیاری بوده و معمولاً بدون علامت هشدار روی میدهند. حملات کششی-ارتجاعی همراه با انقباض اندامها و سپس کشیدگی آنها و قوس همزمان کمر است که ۱۰ تا ۳۰ ثانیه طول میکشد (فاز تونیک). شاید در اثر انقباض ماهیچههای سینه صدای یک فریاد شنیده شود. سپس لرزش هماهنگ اندامها روی میدهد (فاز کلونیک). حملات کششی انقباضات یکنواخت ماهیچهها را موجب میشوند. فرد معمولاً هنگامی که تنفسش قطع میشود، کبود میشود. در تشنج های کلونیک لرزش یکنواخت اندام روی میدهد. پس از اینکه لرزش متوقف شد، ۱۰ تا ۳۰ دقیقه طول میکشد تا فرد به حالت عادی برگردد. این دوره فاز پس از تشنج نام دارد.
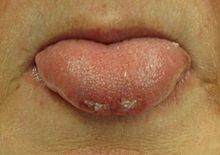
از دست دادن کنترل روده یا مثانه شاید در طول تشنج روی دهد. نوک یا گوشههای زبان ممکن است در طول حمله گاز گرفته شود. در تشنج تونیک-کلونیک گاز گرفتن لبههای زبان رایج تر است. گاز گرفتن زبان همچنین در تشنج های سایکولوژیک غیرصرعی نیز رایج است.
حملات ماهیچهای شامل گرفتگی ماهیچهها در برخی یا در همه نواحی است. حملات پریشانی میتوانند نامحسوس بوده و فقط شامل گردش ملایم سر یا چشمک زدن چشمها باشند. فرد نمیافتد و پس از پایان این دوره به حالت عادی بازمیگردد. حملات ضعیف شامل از دست دادن فعالیت ماهیچه برای مدت بیش از یک ثانیه است. این مورد در هر دو طرف بدن روی میدهد.
حدود ۶٪ از افرادی که صرع دارند حملاتی دارند که با رویدادهای خاصی تحریک میشوند و به حمله انعکاسی معروف هستند. افراد مبتلا به صرع انعکاسی حملاتی دارند که تنها با محرکهای خاصی تحریک میشوند. محرکهای معمول شامل درخشش چراغ و صداهای ناگهانی است. در انواع خاصی از صرع، حملات اغلب در طول خواب روی میدهند. و در دیگر انواع آن، حملات تنها در خواب روی میدهند.
پس از تشنج
پس از بخش فعال حمله، معمولاً دورهای از گیجی وجود دارد که با عنوان دوره پس از حمله شناخته میشود که پیش از بازگشت سطح هوشیاری عادی است. این دوره معمولاً ۳ تا ۱۵ دقیقه طول میکشد اما شاید تا چهار ساعت هم طول بکشد. دیگر علائم رایج عبارت است از: احساس خستگی، سردرد، صحبت کردن به سختی، و رفتار غیرعادی.روانپریشی بعد از یک حمله معمولاً رایج است، که در ۶ تا ۱۰٪ افراد روی میدهد. افراد اغلب به خاطر نمیآورند در این مدت زمان چه اتفاقی افتادهاست. ضعف موضعی، که با نام فلج تاد شناخته میشود، نیز ممکن است در یک حمله موضعی روی دهد. وقتی این حمله روی میدهد، معمولاً از چند ثانیه تا چند دقیقه طول میکشد، اما به ندرت یک یا دو روز ادامه دارد.
روانی-اجتماعی
صرع میتواند اثرات مضری روی رفاه روانی-اجتماعی داشته باشد. این اثرات احتمالاً شامل انزوای اجتماعی، بدنام شدن، یا ناتوانی است. این اثرات ممکن است منجر به عملکرد تحصیلی ضعیفتر و مشکلات شغلی وخیمتر شود. سختیهای یادگیری در آنهایی که چنین شرایطی دارند رایج است، مخصوصاً میان کودکان مبتلا به صرع. بدنامی صرع همچنین میتواند خانوادههای افراد مبتلا به صرع را نیز تحت تأثیر قرار دهد.
اختلالات خاصی در افراد مبتلا به صرع بیشتر روی میدهد، که تا حدودی به سندرم صرع موجود دارد. این اختلالات عبارتند از: اختلال افسردگی اساسی، اختلال اضطراب و میگرن.اختلال کمتوجهی - بیشفعالی کودکان مبتلا به صرع را سه تا پنج برابر بیشتر از کودکان عادی در جامعه عمومی تحت تأثیر قرار میدهد. ADHD و صرع پیامدهای قابل توجهی روی رشد رفتاری، یادگیری و اجتماعی کودک دارند. صرع همچنین در افراد مبتلا به درخودماندگی رایج تر است.
عوامل
صرع تنها یک بیماری نیست بلکه یک نشانه بیماری است که میتواند بر اثر اختلالات متعددی به وجود آید. تشنجها خود به خود و بدون علت خاصی مانند بیماری شدید اتفاق میافتند. علت اصلی رخ دادن صرع میتواند عوامل ژنتیکی یا مشکلات ساختاری یا متابولیک باشد، این در حالی است که در ۶۰٪ موارد، علت آن نامشخص است. شرایط بیماری ژنتیکی، بیماری مادرزادی و اختلال رشد در افراد جوان شایع است، این در حالی است که تومور مغزی و سکته مغزی در افراد مسن رایج است. تشنجها همچنین میتوانند بر اثر مشکلات بهداشتی دیگر رخ دهند؛ اگر آنها به علت خاصی مانند سکته، صدمه به سر، خوردن مواد سمی یا مشکلات متابولیک رخ دهند، به جای صرع به آنها تشنج علامتی حاد گفته میشود و در دستهبندی بالاتر اختلالات مرتبط با تشنج قرار میگیرند. اکثر عوامل تشنج علامتی حاد باعث به وجود آمدن تشنجهای بعدی میشوند که به آنها صرع ثانویه گفته میشود.
علائم ژنتیکی
محققان معتقدند ژنتیک، چه بهطور مستقیم و چه غیرمستقیم در اکثر موارد صرع نقش دارد. بعضی از موارد صرع به دلیل بیماری تک ژنی (۱–۲٪) است، اکثر آنها به دلیل تعامل ژنهای چندگانه و عوامل محیطی هستند. این بیماریهای تک ژنی، با بیش از ۲۰۰ مورد در تمام موارد صرع ذکر شده، بسیار نادر هستند. برخی از این ژنها بر کانالهای یونی، آنزیمها، گیرندههای گابا و گیرنده متصل به پروتئین جی تأثیر میگذارند. در دوقلوها، اگر یکی از آنها دچار این بیماری شود، احتمال آنکه نفر دیگر نیز به این بیماری دچار شود ۶۰–۵۰درصد است. در دوقلوهای ناهمسان این احتمال ۱۵درصد است. این احتمال در این افرادی بیشتر تشنج عمومی است تا تشنج موضعی. اگر هر دوی این دوقلوها دچار این بیماری باشند، در اکثر مواقع (۹۰–۷۰درصد) آنها دارای سندرمهای صرعی یکسان هستند. احتمال بروز صرع در اقوام درجه اول فردی که دچار این بیماری است پنج برابر افراد دیگر است. بین ۱ تا ۱۰ درصد با نشانگان داون و ۹۰ درصد سندرم آنجلمن دارای صرع هستند.
علائم ثانویه
صرع ممکن است بر اثر شرایط دیگر از جمله: تومور، سکته مغزی، تروما به سر، عفونت سیستم عصبی مرکزی، اختلالات ژنتیکی و نیز بر اثر آسیب به مغز در هنگام تولد رخ دهد. از بین افرادی که تومور مغزی دارند، تقریباً ۳۰ درصد دچار صرع هستند که این تعداد در حدود ۴ درصد موارد صرع را شامل میشود. احتمال بروز صرع در مواردی که تومور در لوب گیجگاهی قرار دارد و در افراد دارای سرعت رشد اندک تومور، بیشتر است. احتمال به وجود آمدن ضایعات تودهای دیگر نظیر ضایعه شریانی مغزی و همانژیوم کاورنوی سیستم عصبی مرکزی ۴۰–۶۰ درصد در افرادی است که سکته مغزی داشتهاند و ۴–۲ درصد موارد صرع را به خود اختصاص میدهد. در انگلیس، سکته مغزی ۱۵ درصد موارد را به خود اختصاص میدهد، این در حالی است که این رقم در سالمندان ۳۰ درصد است. محققان بر این باورند که ۶ تا ۲۰ درصد موارد صرع بر اثر تروما به سر است.آسیب ملایم به مغز باعث دوبرابر شدن احتمال به وجود آمدن صرع میشود، این در حالی است که آسیب شدید به مغز باعث هفت برابر شدن احتمال به وجود آمدن صرع میشود. این احتمال در افرادی که گلوله به سرشان اصابت کرده، در حدود ۵۰ درصد است. احتمال به وجود آمدن صرع بعد از مننژیت کمتر از ۱۰ درصد است؛ این بیماری بهطور معمول باعث به وجود آمدن تشنج در زمان ابتلا به این بیماری میشود. در التهاب تبخال مغزی، احتمال تشنج حدود ۵۰ درصد است؛ و باعث افزایش احتمال صرع در آینده (تا ۲۵ درصد) میشود. ابتلا به تنیا سولیوم، که میتواند به سیستی سرکوزیس منجر شود، عامل بیش از نیمی از موارد صرع در مناطقی است که در آن موارد انگل رایج است. صرع ممکن است بعد از عفونتهای مغزی دیگر نظیر مالاریا، توکسوپلاسموز و توکسوکاریازیس رخ دهد. مصرف همیشگی الکل باعث افزایش احتمال صرع میشود: احتمال صرع در افرادی که روزانه شش واحد الکل مینوشند دو برابر میشود. خطرات دیگر شامل بیماری آلزایمر، فلج چندگانه، توبروز اسکلروزیس و التهاب خودایمنی مغز میباشد. واکسن زدن باعث افزایش احتمال ابتلا به صرع نمیشود.سوءتغذیه یک عامل ریسک است که اغلب در کشورهای در حال توسعه مشاهده میشود، این در حالی است که مشخص نیست آیا این عامل علت مستقیم صرع است یا با آن ارتباط دارد.
نشانهها
چندین نشانه صرع وجود دارد که بر اساس سن شروع گروهبندی میشوند: دوره نوزادی، کودکی، بزرگسالی و موارد بدون ارتباط سنی چشمگیر. علاوه بر این، گروههایی وجود دارد که دارای ترکیبی از این نشانهها هستند، برخی از این نشانهها بر اثر دلایل ساختاری با متابولیک خاص و برخی بدون هیچ دلیل خاصی هستند. توانایی محققان در گروهبندی یک نوع صرع به سندرمهای خاص بیشتر در رابطه با کودکان اتفاق میافتد. برخی از انواع آن عبارت است از: صرع رولاندیک خوشخیم (۲٫۸ در هر ۱۰۰۰۰۰نفر)، صرع غایب دوران کودکی (۰٫۸ در هر ۱۰۰۰۰۰ نفر) و صرع میوکلونیک نوجوانی (۰٫۷ در هر ۱۰۰۰۰۰ نفر).تشنج ناشی از تب و تشنجهای نوزادی خوشخیم صرع محسوب نمیشوند.
سازوکار
بهطور معمول فعالیت الکتریکی مغز همزمان اتفاق نمیافتد. در تشنجهای صرعی، بر اثر مشکلات ساختاری با عملکردی مغز، گروهی از نرونها بهطور غیرطبیعی، بیش از حد و هماهنگ فعالیت میکنند. این امر منجر به موجی از دپولاریزاسیون میشود که به جابجایی دپلاریزان حملهای معروف است. بهطور معمول، پس از شروع به فعالیت کردن نورون برانگیخته، برای مدتی در برابر فعالیت مقاومت میکند. علت آن تأثیر نورونهای مهاری، تغییرات الکتریکی در نورون برانگیخته و اثرات منفی آدنوزین میباشد. در صرع، مقاومت نرونهای برانگیخته در برابر فعالیت در طول این دوره کاهش پیدا میکند. این امر باعث تغییر در کانال یون یا باعث عمل نکردن صحیح نرونهای مهاری میشود. بعد از آن، مناطق خاصی به وجود میآیند، که به آنها «کانون تشنج» گفته میشود، و ممکن است باعث گسترش تشنج شوند. سازوکار دیگر صرع میتواند تنظیم افزایشی مدارهای تحریک یا تنظیم کاهشی مدارهای مهار بعد از ضربه به مغز باشد. این صرعهای ثانویه در طول فرآیندی به نام روند ایجاد تشنج رخ میدهند. ناتوانی سد خونی مغزی نیز ممکن است یک مکانیزم علی باشد زیرا ممکن است اجازه دهد مواد از خون وارد مغز شوند. تشنجهای فوکال در یکی از نیمکره مغزی هنگامی که تشنجهای عمومی در هر دو نیمکره شروع میشود. برخی از تشنجها ممکن است باعث تغییر ساختار مغز شود، این در حالی است که تشنجهای دیگر اثر اندکی بر مغز میگذارند.گلیوز، خیز مغذی و فرسایش برخی از قسمتهای مغز به صرع ربط داده میشود اما مشخص نیست صرع باعث این تغییرات میشود یا این تغییرات باعث به وجود آمدن صرع میشود.
تشخیص
تشخیص صرع بهطور کلی بر اساس توصیف تشنجها و اتفاقات جانبی میباشد.الکتروانسفالوگرافی و تصویربرداری از سیستم عصبی نیز بخشی از عملیات تشخیصی است. همواره پیدا کردن سندروم صرعی خاص امکانپذیر نیست.تست نوار مغز طولانی مدت همراه با ویدئو نیز ممکن است در برخی موارد مفید باشد.
تعریف
صرع در عمل به عنوان دو یا چند تشنج صرعی تعریف میشود که فاصله آنها ۲۴ ساعت است و دلیل خاصی ندارد؛ این درحالی است که حمله صرعی به عنوان نشانه یا عاملی تعریف میشود که بر اثر فعالیت الکتریکی غیرعادی مغز به وجود میآید. حمله صرعی همچنین میتواند به عنوان اختلالی در نظر گرفته شود که در آن فرد حداقل یک تشنج صرعی داشته و احتمال افزایش این تشنجها وجود دارد.لیگ بینالمللی ضد صرع و دفتر بینالمللی صرع، همکاران سازمان بهداشت جهانی در ارزیابی سال ۲۰۰۵ خود صرع را به عنوان «اختلال مغز که به وسیله در معرض قرارگیری همیشگی در برابر به وجود آمدن تشنجهای صرعی و پیامدهای زیست شناختی، شناختی، روانشناختی و اجتماعی این شرایط توصیف میشود. تعریف صرع نیازمند رخ دادن حداقل یک تشنج است.»
طبقهبندی
افرادی که دچار تشنج میشوند را میتوان بر اساس نوع تشنج، عامل تشنج، سندرم صرع و اتفاقات رخ داده هنگام و حوالی رخ دادن صرع دستهبندی کرد. نوع تشنج را میتوان بر اساس اینکه منشأ صرع درون مغز محلی (تشنج فوکال) یا توزیع شدهاست (تشنج کلی) طبقهبندی کرد. تشنجهای کلی بر اساس تأثیر بدن طبقهبندی میشود و شامل موارد زیر است: تشنجهای تونیک-کلونیک (صرع همراه با تشنج و ش)، تشنج غائب (تشنج ابسنس صرع کوچک)، نوع تشنج، تشنج تونیک و تشنج عضلات. نوع برخی از تشنجها مانند گرفتگی عضلات نامشخص است.
تشنجهای فوکال (که قبلاً به عنوان تشنجهای منطقهای شناخته میشدند) به تشنجهای تشنج جزئی ساده و تشنج جزئی پیچیده تقسیم میشوند. این تقسیمبندی دیگر توصیه نمیشود و در عوض ترجیح داده میشود آنچه که طول تشنج رخ میدهد توصیف شود.
تستهای آزمایشگاهی
در مورد افراد بالغ، آزمایش الکترولیت، قند خون و سطح کلسیم برای از بین بردن مشکلات این عوامل مهم است. گرفتن نوار قلب میتواند مشکلات ضربان قلب را برطرف کند. پونکسیون کمری میتواند در تشخیص عفونت دستگاه عصبی مرکزی مفید باشد اما بهطور معمول مورد نیاز نیست. آزمایشهای بیشتر مانند آزمایش بیوشیمی ادرار و آزمایش خون در کودکان نیاز است تا بیماریهای متابولیک تشخیص داده شود. سطح پرولاکتین بالای خون در ۲۰ دقیقه اول بعد از تشنج برای تعیین اینکه تشنج صرعی یا غیر صرعی است بسیار مفید است. سطح پرولاکتین سروم خون در تشخیص تشنجهای موضعی کمتر مفید واقع میشود. اگر عادی باشد، احتمال بروز تشنج غیر صرعی وجود دارد و سروم پروکلاتین تشنجهای صرعی را از سنکوپ متمایز نمیکند. و بخشی از تشخیص صرع به حساب نمیآید.
الکتروانسفالوگرافی
الکتروانسفالوگرافی (EEG) میتواند به نشان دادن فعالیت مغز که نشان دهنده افزایش ریسک صرع است کمک کند. این روش تنها برای افرادی توصیه میشود که تشنج صرعی بر اساس نشانههای آن را تجربه کردهاند. در تشخصی صرع، الکتروانسفالوگرافی ممکن است به تشخیص نوع تشنج یا سندروم موجود کمک کند. در کودکان تنها پس از تشنج دوم به این روش نیاز است. این روش نمیتواند به جای تشخیص استفاده شود و در مواردی ممکن است نتیجه آن برای افرادی که دچار این بیماری نیستند مثبت نشان داده شود. در برخی شرایط، هنگامی که شخص خواب است یا دچار بی خوابی است، انجام EEG مفید است.
تصویر برداری
تصویر برداری تشخیصی به وسیله سیتی اسکن و امآرآی بعد از تشنج بدون تب اول توصیه میشود تا مشکلات ساختاری در اطراف و درون مغز مشخص شود. ام آر آی بهطور کلی برای تصویربرداری بهتر است مگر در شرایطی که احتمال داده میشود که فرد خونریزی دارد، در این شرایط سی تی اسکن نتیجه بهتری دارد و به آسانی در دسترس است. اگر شخصی به دلیل صرع به اورژانس مراجعه کند و به سرعت به حالت طبیعی بازگردد، بهتر است تصویربرداری پس از گذشت مدتی انجام شود. اگر تصویربرداریهای قبلی مشخص شود شخصی دارای صرع است، حتی با وجود تشنجهای بعدی دیگر نیازی به تصویربرداری مجدد نیست.
تشخیص افتراقی
تشخیص صرع ممکن است دشوار باشد و تشخیص اشتباه بسیار رخ میدهد (در حدود 5 تا 30 درصد موارد). شرایط دیگر ممکن است نشانهها و علائم مشابه صرع داشته باشند، از جمله: سنکوپ، هیپرونتیلاسیون، میگرن، حمله خواب، وحشتزدگی و تشنج غیرصرعی روانزا (PNES). تقریباً یک پنجم افرادی که به کلینیکهای صرع مراجعه میکنند دچار PNES هستند. و از این تعداد حدود ۱۰ درصد نیز صرع دارند. در اکثر موارد تفکیک این دو بر اساس حملات تشنج و بدون آزمایش بیشتر دشوار است. کودکان ممکن است دارای رفتارهایی باشند که اشتباهاً به عنوان تشنجات صرعی در نظر گرفته میشوند. این رفتارها شامل: حملات ریسه، شبادراری، هراس شبانه، تیک و میوکلونس میباشد. بازگشت اسید به مری ممکن است باعث درد در کمر شود و کژگردنی در نوزادان ممکن است اشتباهاً به جای تشنج تونیک-کلونیک تشخیص داده شود.
پیشگیری
اگرچه اکثر موارد صرع قابل پیشگیری نیست، اما اقدامات برای کاهش آسیب به سر، مراقبت لازم در زمان تولد و کاهش انگلهای محیطی مانند تنیا سولیوم ممکن است در پیشگیری از صرع مفید باشد. اقداماتی برای کاهش نرخ تنیا سولیوم در یک بخش از آمریکای مرکزی به کاهش ۵۰ درصدی موارد جدید صرع منجر شد.
رژیم غذایی
سبک زندگی سالم و عادات غذایی مناسب در کنترل بهینه تشنج بسیار مهم است، نکته مهم در رژیم غذایی این بیماران اطمینان از مصرف ریزمغذیها در سبد غذایی است، سردسته این مواد شامل: اسیدفولیک (سبزی و میوهها خام و کمی پخته) ، کلسیم و منیزیوم (فرآوردههای لبنی)، ویتامین ب ۱۲ (در فرآوردههای لبنی و حیوانی)، ویتامین K (سبزیجات دارای برگهای سبز، غلات و حبوبات) و ویتامین دی (روغن گوشت ماهی و قرارگیری پوست در مقابل خورشید) است.
بسیاری از متخصصان بیماریهای مغز و اعصاب بر مهار صرع تأکید و باور دارند که هفت ساعت خواب و مصرف منظم سه وعده غذا از جمله راهکارهایی برای مهار این بیماری است. حدود ۷۶ درصد بیماران مبتلا به صرع اگر بهطور مرتب داروهای خود را مصرف کنند و در نتیجه آن، جواب ام آر آی آنها طبیعی شود، میتوانند بنا به صلاحدید پزشک، بعد از سه تا پنج سال از زمان شروع بیماری داروها را قطع کنند.
درمان
صرع معمولاً بعد از تشنج اول با داروی شیمیایی روزانه درمان میشود، اما در افرادی که دارای ریسک بالا هستند، درمان دارویی میتواند بعد از تشنج اول آغاز شود. در برخی موارد ممکن است به یک رژیم غذایی خاص، استفاده از یک محرک عصبی، یا جراحی مغز و اعصاب نیاز باشد. به نظر متخصصان بیماری صرع درمان پذیر است و طول درمان صرع بستگی به نوع آن دارد که از دو تا پنج سال به طول میانجامد.
کمکهای اولیه
برپایه آمار اکنون ۸۰۰ هزار نفر در ایران به صرع مبتلا هستند به همین دلیل توصیه میشود اگر بیماری را مشاهده کردید که دچار حمله صرع شده، اولین اقدام این است که خونسرد باشید و سپس وسایل خطرناک چون عینک، کلید و سایر وسایل تیز و شکننده را از بیمار دور کنید. چرخاندن بیمار دارای تشنج تونیک-کلونیک به پهلو و حالت احیا از رفتن مایعات به ریهها جلوگیری میکند. قرار دادن انگشتها، بایت بلاک یا زبان بند درون دهان توصیه نمیشود زیرا انجام این کارها ممکن است باعث استفراغ بیمار شود یا باعث شود بیمار ناخواسته فرد کمک دهنده را گاز بگیرد. باید برای جلوگیری از صدمه به خود اقداماتی انجام داد. بهطور کلی به ثابت نگه داشتن ستون فقرات نیاز نیست. در صورتی که تشنج بیشتر از ۵ دقیقه طول کشید یا در عرض یک ساعت بیش از دو تشنج بدون برگشت به حالت طبیعی رخ داد، این حالت به عنوان فوریت پزشکی در نظر گرفته میشود که به آن بحران صرعی میگویند. این حالت ممکن است نیازمند کمک پزشکی برای محافظت و باز نگه داشتن مجاری تنفسی باشد؛ ممکن است استفاده از راه هوایی ناروفارنکس برای این حالت مفید باشد.میدازولام درمان اولیه توصیه شده برای تشنج طولانی مدت در خانه است که در دهان قرار داده میشود.دیازپام نیز میتواند به صورت شیاف استفاده شود. در بیمارستان، اکثراً از لورازپام درون سیاهرگی استفاده میشود. اگر دو دوز از بنزودیازپینها مؤثر نبود، درمانهای دیگر نظیر فنی توئین توصیه میشود. صرع همراه با تشنج که به درمان اولیه پاسخ نداد به انتقال بیمار به بخش مراقبتهای ویژه و درمان با داروهای قوی تر نظیر تیوپنتال سدیم یا پروپوفول نیاز دارد.
درمان با دارو
ضد تشنج درمان اصلی صرع است و احتمالاً برای همیشه باید استفاده شود. انتخاب ضد تشنج بر اساس نوع تشنج، سندروم صرع، درمانهای استفاده شده دیگر، مشکلات سلامت دیگر و سن و سبک زندگی فرد میباشد. در مرحله اول یک درمان توصیه میشود؛ اگر این روش درمانی تأثیر نداشت، توصیه میشود درمان دیگری آغاز شود. دو روش درمانی در یک زمان تنها در صورتی که یک روش درمانی مؤثر نباشد توصیه میشود. در نیمی از موارد، عامل اول مؤثر واقع میشود، عامل دوم حدود ۱۳ درصد کمک میکند و عامل سوم یا دو عامل در یک زمان ممکن است حدود ۴ درصد بیشتر کمک کند. حدود ۳۰ درصد افراد علیرغم مصرف ضد تشنج دارای تشنج هست. تعدادی درمان برای تشنج وجود دارد. فنی توئین، کاربامازپین و والپروات سدیم برای درمان تشنجهای فوکال و عمومی بهطور یکسان مؤثر هستند. به نظر میرسد دارورسانی هدفمند کاربامازپین علاوه بر آزادسازی سریع کاربامازپین دارای اثرات جانبی کمتری باشد. در انگلیس، کاربامازپین یا لاموتریژین به عنوان درمان اولیه برای تشنجهای فوکال توصیه میشوند؛ علاوه بر اینها، لوتیراستام و والپروئیک اسید به دلیل گرانی و اثرات جانبی آنها در رده دوم قرار میگیرند. برای تشنجهای عمومی، در مرحله اول والپروئیک اسید و در مرحله دوم لاموتریژین توصیه میشود. در افرادی که دچار تشنجهای نهفته هستند، اتوسوکزوماید یا والپروئیک اسید توصیه میشود؛ والپروئیک اسید در تشنج میوکلونیک و تشنجهای تونیک یا اتونیک مؤثر است. در صورتی که تشنج در یک روش درمانی خاص بهطور کامل درمان شد، معمولاً به کنترل مداوم سطوح درمان در خون نیاز نیست. ارزانترین ضد تشنج فنوباربیتال نام دارد که هزینه آن ۵ دلار در سال است. این دارو توصیه سازمان بهداشت جهانی برای کشورهای در حال توسعه است و بهطور معمول در این کشورها استفاده میشود. در برخی از کشورها دسترسی به این دارو دشوار است زیرا این دارو در این کشورها به عنوان داروی کنترل شده در نظر گرفته میشود. در ۱۰ تا ۹۰ درصد افراد اثرات سوء این دارو گزارش شدهاست، و این موضوع به زمان، فرد یا سازمان گزارش گیرنده و تاریخ گزارش بستگی دارد. اکثر این اثرات سوء به میزان استفاده دارو بستگی دارد و شدید نیستند. به عنوان مثال تغییر در رفتار، خواب آلودگی یا ناهماهنگی در راه رفتن از اثرات سوء مصرف این دارو میباشند. بعضی از اثرات مانند جوش، عفونت کبد یا کمخونی آپلاستیک به میزان استفاده بستگی ندارد. تا ۲۵ درصد افراد به دلیل این اثرات سوء از ادامه درمان با این دارو صرف نظر میکنند. بعضی از روشهای درمانی در هنگام بارداری با بیماری مادرزادی در ارتباط است. والپروئیک اسید نگرانی اصلی است، به ویژه در طول سهماهه اول بارداری. علیرغم این، درمان هنگامی که مؤثر باشد ادامه پیدا میکند، زیرا خطرات صرع درمان نشده بیشتر از خطرات روشهای درمانی است. توقف تدریجی روشهای درمانی در افرادی که برای دو تا چهار سال تشنج نداشتهاند منطقی است، بازگشت تشنج در حدود یک سوم افراد مشاهده میشود که اغلب در طول شش ماه اول اتفاق میافتد. توقف در ۷۰٪ کودکان و ۶۰٪ افراد بالغ امکانپذیر است.
جراحی
جراحی صرع میتواند گزینهای باشد برای کسانیکه بهرغم انجام سایر درمانها کماکان دچار حملات صرعی موضعی میشوند. این درمانها حداقل شامل یک یا دو نوع درمان دارویی است. هدف جراحی کنترل کامل حملهها است و این هدف ممکن است در ۶۰–۷۰٪ موارد دستیافتنی باشد. شیوههای رایج عبارتند از: جدا کردن اسبک مغز از طریق برش یک لوب گیجگاهی پیشین، خارج کردن تومورها، و برداشتن بخشهایی از نوقشر. برخی شیوهها مانند کولوستومی بافت پنبهای بیشتر به منظور کم کردن تعداد حملهها استفاده میشوند تا درمان بیماری. در بسیاری از موارد میتوان پس از جراحی، استعمال دارو را به تدریج متوقف کرد.تحریک عصبی میتواند گزینه دیگری باشد برای کسانیکه تمایل به جراحی ندارند. سه نوع آن برای کسانیکه به درمان دارویی واکنش نشان ندادهاند، تأثیراتی داشتهاست: تحریک عصب واگوس، تحریک تالاموس پیشین و تحریک واکنشی حلقه بسته.
سایر روشها
به نظر میرسد یک رژیم کتونزا (پر چربی، کم کربوهیدرات، پروتئین مناسب) تعداد حملهها را در کودکان حدود ۳۰–۴۰٪ کاهش میدهد. حدود ۱۰٪ چند سال به این رژیم ادامه میدهند، ۳۰٪ یبوست داشتند، و همچنین عوارض مضر دیگری هم مشاهده شدهاست. رژیمهای کمتر سختگیرانه را آسانتر میتوان تحمل کرد و ممکن است مؤثر هم باشند. مشخص نیست چرا این رژیم مؤثر است. ورزش کردن برای احتمال تأثیر در پیشگیری از حملهها توصیه شدهاست و دادههایی هم در تأیید این ادعا وجود دارد. پرهیزدرمانی شامل کمینه کردن یا از بین بردن محرکها است. مثلاً کسانیکه به نور حساس هستند، استفاده از تلویزیونهای کوچک، پرهیز از بازیهای رایانهای یا استفاده از عینکهای تیره ممکن است مؤثر باشد. برخی ادعا میکنند که سگ واکنشدهنده به حمله، گونهای از سگ کمکی، میتوانند حملهها را پیشبینی کنند. البته شواهد در این زمینه ضعیف است.بازخورد زیستی مبتنی بر کنشگر برمبنای امواج EEG به برخی که به درمان دارویی واکنش نشان نمیدهند کمک میکند. البته نباید روشهای روانشناسانه را جایگزین درمانهای دارویی کرد.
درمانهای فرعی
برای درمانهای فرعی شامل طب سوزنی، مداخلههای روانشناسی،ویتامین، و یوگا هیچ شاهد معتبری وجود ندارد که کاربرد آنها را برای صرع تأیید کند. هیچ مدرکی برای استفاده از ماریجوانا وجود ندارد. شواهد کافی برای ملاتونین نیز موجود نیست.
صرع و بارداری
تا چندی پیش بسیاری از زنان مبتلا به بیماری صرع بهعلت باورهای غلط تمایلی به بارداری نداشتند. به عنوان مثال، ترس از انتقال صرع از مادر به فرزند، بروز مشکل در نوزاد بهخاطر مصرف دارو توسط مادر، مشکلات حین زایمان برای افراد مبتلا به صرع یا بسیاری موارد دیگر نمونههایی از عدم دانش کافی افراد نسبت به این بیماری بود. خوشبختانه امروزه بهلطف راهکارهای پزشکی و درمانی ارائه شده برای مقابله با این بیماری، بیش از 90 درصد از زنان مبتلا به صرع، بارداری خود را با موفقیت طی میکنند و زایمانی موفقیتآمیز همراه با فرزندانی سالم دارند. با این حال زنانی که قصد باردارشدن دارند لازم است چند ماه قبل از اقدام به بارداری با پزشک معالج خود مشورت نمایند. این مراجعه و مشاوره پیش از بارداری برای کنترل تشنجها در سطح مطلوب، بررسی مجدد سوابق پزشکی بیمار و تصمیمگیری در رابطه با قطع یا تغییر داروهای مورد استفاده بیمار در طی دوران بارداری صورت میگیرد. هر چقدر کنترل حملات قبل بارداری بهتر انجام شده باشد، احتمال تشنج طی بارداری و در زمان زایمان کمتر است. با این حال عمدتا تعداد حملات در 50 درصد موارد بارداری بدون تغییر باقی میماند، در 30 درصد موارد تشدید میشود و در حدود 20 درصد کاهش مییابد. انتخاب درمان صحیح، عوارض احتمالی ایجاد شده در جنین را به کمترین میزان ممکن میرساند. شایان ذکر است که امکان بروز ضایعات جنینی در خانمهای سالم نیز وجود دارد اما این احتمال در بیماران مبتلا به صرع به میزان اندکی بهعلت مصرف دارو افزایش مییابد که با انتخاب صحیح دارو به کمترین حد خود میرسد. خانمهایی که تحت درمان هستند مانند سایر زنان باردار در دوران بارداری نیاز به استراحت و خواب کافی، تغذیه مناسب، فعالیت بدنی مناسب و پرهیز از هر گونه استرس و ناراحتی دارند. علاوه بر موارد درمانی ذکر شده، بررسی عادات غذایی و زندگی بیمار در این دوران دارای اهمیت بسیار زیادی است و هم چنین همکاری صمیمانه همسر بیمار برای راحتتر سپری کردن این مدت میتواند بسیار مؤثر باشد.
صرع و شیردهی
طبق منابع موجود، تمامی داروهای مورد استفاده در درمان صرع از شیر مادر عبور میکنند و برای تصمیمگیری در مورد شیردهی باید منافع و مضرات موجود برای مادر و نوزاد را همزمان سنجید. اما در مجموع شیردهی برای مادران مبتلا به صرع ممنوع نیست و میتوانند مانند تمامی مادران شیردهی را انجام
پیشآگهی

|
no data
<50
50-72.5
72.5-95
95-117.5
117.5-140
140-162.5 |
162.5-185
185-207.5
207.5-230
230–252.5
252.5-275
>275 |
صرع قابل درمان نیست، اما فقط با مصرف دارو میتوان حملهها را به شکل مؤثری در حدود ۷۰٪ موارد کنترل کرد. از افرادی که دچار حملههای صرعی فراگیر میشوند، میتوان بیش از ۸۰٪ را با دارو به خوبی کنترل کرد، در حالیکه این میزان در افراد دچار حملههای موضعی فقط ۵۰٪ است. یکی از روشهای پیشبینی نتایج درازمدت، تعداد حملههایی است که در شش ماه اول رخ میدهد. سایر عواملی که موجب افزایش نتایج ضعیف میشوند عبارتند از: پاسخ ضعیف به درمانهای اولیه، حملههای صرعی فراگیر، وجود سابقه صرع در سایر افراد خانواده، مشکلات روانپزشکی، امواج روی EEG که نشاندهنده فعالیت فراگیر صرعی شکل باشد. در کشورهای در حال توسعه، ۷۵٪ مبتلایان یا اصلاً درمان نمیشوند یا درمان مناسبی دریافت نمیکنند. در آفریقا، ۹۰٪ مبتلایان درمان نمیشوند. یکی از دلایل این امر نبود داروهای مناسب یا قیمتهای بالای آنهاست.
مرگ و میر
خطر مرگ در افراد مبتلا به صرع افزایش مییابد. این افزایش بین ۱٫۶ تا ۴٫۱ برابر جمعیت عادی است و معمولاً مربوط میشود به: دلیل نهفتهٔ حملهها، بحران صرعی، خودکشی، تروما، و مرگ ناگهانی ناشی از صرع (SUDEP). مرگ ناشی از بحران صرعی در درجهٔ اول به دلیل مشکلی نهفتهاست تا به دلیل کمبود مصرف دارو. خطر خودکشی در افراد مبتلا به صرع بین دو تا شش برابر بیشتر از سایرین است. دلیل این مسئله نامشخص است. به نظر میرسد، SUDEP تاحدی مربوط به بسامد حملههای فراگیر تونیک-کلونیک است و دلیل حدود ۱۵٪ از مرگ و میر ناشی از صرع میباشد. روش کاهش این خطر نامشخص است. بیشترین افزایش مرگ و میر ناشی از صرع در میان سالمندان است. کسانیکه مبتلا به صرع با ریشهٔ ناشناخته هستند، کمترین افزایش خطر را دارند. در بریتانیا برآورد شدهاست که ۴۰–۶۰٪ مرگ و میرها احتمالاً قابل پیشگیری است. در کشورهای در حال توسعه بسیار از مرگ و میرها به دلیل درمان نشدن صرع است که منجر به سقوط یا بحران صرعی میشود.
واگیر شناسی(epidemiology)
صرع یکی از رایجترین اختلالهای شدید عصبشناختی است که در دنیا حدود ۶۵ میلیون نفر را درگیر کردهاست. این بیماری ۱٪ جمعیت را در ۲۰ سالگی و ۳٪ جمعیت را در ۷۵ سالگی درگیر میکند. این بیماری در مردان رایجتر از زنان است البته تفاوت کلی ناچیز است. اکثر مبتلایان (۸۰٪) در کشورهای در حال توسعه زندگی میکنند. تعداد افرادی که در حال حاضر مبتلا به صرع فعال هستند حدود ۵–۱۰ نفر در ۱۰۰۰ نفر است با این توضیح که صرع فعال یعنی فرد در پنج سال گذشته حداقل یک بار دچار حمله شده باشد. هرساله صرع در ۴۰–۷۰ نفر در ۱۰۰٬۰۰۰ نفر در کشورهای توسعهیافته و در ۸۰–۱۴۰ نفر در ۱۰۰٬۰۰۰ نفر در کشورهای در حال توسعه شروع میشود. فقر یکی از خطرات است و هم شامل سکونت در یک کشور فقیر میشود و هم شامل فقیر بودن نسبت به دیگران درون یک کشور. در کشورهای توسعهیافته، صرع یا در افراد مسن ظهور پیدا میکند یا در جوانان. در کشورهای در حال توسعه، آغاز آن بیشتر در کودکان بزرگتر و نوجوانان است و دلیل آن هم نرخ بالاتر تروما و بیماریهای عفونی است. در کشورهای توسعهیافته، بین سالهای ۱۹۷۰ تا ۲۰۰۳ تعداد موارد سالانه در کودکان کاهش یافته و در میان کهنسالان افزایش یافتهاست. یکی از دلایل این امر بهبود افزایش نجات کهنسالان پس از سکتهها است.
تاریخچه
قدیمیترین پروندههای پزشکی نشان میدهد که ابتلا به صرع از ابتدای ثبت تاریخ وجود داشتهاست. در طول تاریخ باستان گمان میشد که این اختلال حالتی روحی است. کهنترین توصیف یک حملهٔ صرعی در دنیا در متنی به زبان اکدی موجود است (زبانی که در میانرودان باستان استفاده میشدهاست) و در حدود سال ۲۰۰۰ پیش از میلاد نوشته شدهاست. شخصی که در این متن توصیف شده، تحت تأثیر الههٔ ماه تشخیص داده شدهاست و تحت جنگیری قرار گرفتهاست. حملههای صرعی در قانون حمورابی (حدود ۱۷۹۰ پیش از میلاد) به عنوان دلیلی برای برگرداندن بردهٔ خریداریشده و پس گرفتن پول آن عنوان شدهاست، و در پاپیروس ادوین اسمیت (حدود ۱۷۰۰ پیش از میلاد) مواردی از افراد با تشنج صرعی توصیف شدهاست. کهنترین گزارش دقیق شناختهشده از خود بیماری در ساکیکو، یک متن پزشکی بابلی به خط میخی مربوط به ۱۰۶۷–۱۰۴۶ پیش از میلاد است. در این متن نشانهها و علائم، جزئیات درمان و نتایج احتمالی آمدهاست، و در آن بسیاری از ویژگیهای انواع حملهها توصیف شدهاست. چون بابلیان درکی زیستپزشکی از ماهیت این بیماری نداشتند، حملهها را به حضور ارواح خبیث نسبت میدادند و درمان وضعیت را از طریق روشهای روحانی میسر میدانستند. حدود سال ۹۰۰ پیش از میلاد، پونارواسو آتریا صرع را به عنوان زوال حواس توصیف میکند؛ این تعریف به متن آیورودای به نام چاراکا سامهیتا (حدود ۴۰۰ پیش از میلاد) راه یافتهاست.

در یونان باستان دیدگاههای مختلفی در مورد این بیماری داشتند. آنها به صرع به عنوان تسخیر روح مینگریستند و آن را با جن و پدیدههای الهی ربط میدادند. یکی از نامهایی که به این بیماری دادند «بیماری مقدس» بود. صرع در اسطورهشناسی یونان خود را نشان میدهد: این بیماری با الهه ماه سلنه و آرتمیس که آنهایی که او را ناراحت میکنند را به این حالت درمیآورد ارتباط دارد. یونانیها فکر میکردند افراد مهم مانند ژولیوس سزار و هرکول این بیماری را داشتهاند. مورد استثنا در این دیدگاه الهی و روحی مکتب بقراط بود. در سال پنجم قبل از میلاد، بقراط این ایده که بیماری بر اثر ارواح به وجود میآید را رد کرد. در این کار تحولی درباره بیماریهای مقدس، او گفت که صرع منشأ الهی ندارد و در عوض یک مشکل قابل درمان با دارو است که منشأ آن مغز است. او افرادی که دلیل مقدس و روحانی را به این بیماری ربط داده بودند را به گسترش ناآگاهی از طریق باور به جادوی ساختگی متهم کرد. بقراط گفت وراثت یکی از عوامل مهم این بیماری است و اگر بیماری در سنین کودکی باشد عوارض بدتری دارد، او ویژگیهای فیزیکی و شرمساری اجتماعی مرتبط با این بیماری را بیان کرد. او به جای استفاده از «بیماری مقدس» از واژه «بیماری بزرگ» استفاده کرد و باعث ساخت واژه امروزی «grand mal» شد که برای تشنجهای عمومی استفاده میشود. علیرغم کارش در بیان کردن جزئیات منشاءهای فیزیکی این بیماری، دیدگاه او در آن زمان پذیرفته نشد. حداقل تا قرن ۱۷ ارواح خبیث عامل این بیماری شناخته میشد. در اکثر فرهنگها، افراد دارای بیماری صرع بدنام میشدند، از جامعه طرد میشدند یا حتی به زندان انداخته میشدند؛ در سالپتریر، مهد عصبشناسی مدرن، ژان-مارتن شارکو افراد دارای صرع، بیماران روانی، افراد دارای سفلیس مزمن و افرادی که از لحاظ جنایی دیوانه بودند را شناسایی کرد. در روم باستان، صرع با نام «Morbus Comitialis» (بیماری تالار گردهمایی) شناخته میشد و به عنوان نفرینی از جانب خدا به آن مینگریستند. در ایتالیای شمالی، صرع زمانی به عنوان بیماری ولنتاین مقدس شناخته میشد. در اواسط قرن نوزدهم، برمید، اولین درمان دارویی مؤثر ضد صرع معرفی شد.فنوباربیتال، اولین روش درمانی مدرن در سال ۱۹۱۲ عرضه شد، فنیتیون در سال ۱۹۳۸ مورد استفاده قرار گرفت. در ایران باستان کمبوجیه دوم فرزند ارشد کوروش کبیر نیز مبتلا با بیماری صرع بود اما با این حال به دلیل هوش و شجاعت بسیاری که داشت پادشاه ایران شد.
اجتماع و فرهنگ
نگرش منفی
در سرتاسر جهان افرادی که دچار صرع هستند نگرش منفی را تجربه میکنند. این وضع از لحاظ اقتصادی، اجتماعی و فرهنگی بر این افراد تأثیر میگذارد. در هند و چین، صرع به عنوان توجیهی برای ازدواج نکردن استفاده میشد. مردم بعضی مناطق هنوز بر این باورند افرادی که دچار صرع هستند نفرینشدهاند. در تانزانیا، همانند نقاط دیگر آفریقا، صرع به تسخیر فرد توسط ارواح شیطانی، جادوگری یا مسمومیت ربط داده میشود و اکثر مردم فکر میکنند این بیماری واگیردار است، گرچه هیچ مدرکی برای اثبات این موضوع وجود ندارد. قبل از سال ۱۹۷۰، در انگلیس قانونی وجود داشت که بر اساس آن افراد مبتلا به صرع نمیتوانستند ازدواج کنند. این نگرش منفی باعث میشد افرادی که صرع داشتند، این موضوع را انکار کنند.
اقتصاد
صرع در آمریکا باعث به وجود آمدن تقریباً یک میلیارد دلار هزینه اقتصادی مستقیم میشود. صرع در سال ۲۰۰۴ در اروپا باعث به وجود آمدن حدود ۱۵٫۵ میلیارد یورو هزینه اقتصادی شد. صرع در هند باعث به وجود آمدن ۱٫۷ میلیارد دلار هزینه اقتصادی یا ۰٫۵٪ تولید ناخالص داخلی میشود. در آمریکا، این بیماری علت ۱٪ از مراجعات به اورژانس (۲٪ برای اورژانس کودکان) میباشد.
وسایل نقلیه
احتمال تصادف رانندگی در افرادی که دچار صرع هستند دو برابر است و به همین دلیل در بیشتر نقاط جهان آنها اجازه ندارند رانندگی کنند یا تنها در صورتی که شرایط خاصی داشته باشند مجاز به رانندگی هستند. در برخی نقاط پزشکان موظفند در صورت مشاهده فردی که تشنج دارد آن را به اداره مربوط به صدور گواهینامه گزارش دهند، این در حالی است که در برخی نقاط آنها موظفند این افراد را ترغیب کنند تا خود این مورد را گزارش دهند. کشورهایی که در آن پزشکان موظفند این موارد را گزارش دهند عبارتند از سوئد، اتریش، دانمارک و اسپانیا. کشورهایی که در آن فرد ملزم به گزارش این وضعیت است عبارتند از انگلیس و نیوزلند و پزشکان باید در صورتی که فرد گزارش ندهد این وضعیت را گزارش دهند. در کانادا، آمریکا و استرالیا قانون گزارش دادن در هر استان یا ایالت فرق دارد. اگر تشنج تحت کنترل باشد اکثراً بر این باورند که فرد میتواند رانندگی کند. زمان رهایی از تشنج قبل از اینکه افراد بتوانند رانندگی کنند در کشورهای مختلف با هم فرق دارد. در بسیاری از کشورها فرد دچار صرع میبایست یک تا سه سال تشنج نداشته باشد. در آمریکا زمان مورد نیاز بدون تشنج توسط هر ایالت تعیین میشود و بین سه ماه تا یک سال است. به افراد دچار صرع یا تشنج بهطور معمول گواهی خلبانی داده نمیشود. در کانادا اگر فردی بیش از یک تشنج نداشته باشد و تمام آزمایش معمولی باشد، بعد از پنج سال گواهینامه محدود به او داده میشود. افرادی که دارای تشنج همراه با تب و تشنج مرتبط با مصرف مواد هستند نیز ممکن است برای دریافت گواهینامه مشمول همین قوانین شوند. در آمریکا، اداره هوانوردی فدرال برای افرادی که دچار صرع هستند گواهی خلبانی بازرگانی صادر نمیکند. در موارد بسیار نادری، میتوان برای افرادی که یک تشنج همراه با تب یا فقط یک تشنج داشتهاند و بدون درمان تا نوجوانی هیچ تشنجی نداشته باشند استثنا قائل شد. در انگلیس، گواهینامه خلبانی شخصی ملی کامل نیازمند استانداردهای گواهینامه رانندگی حرفهای است. این امر نیازمند این است فرد در طول دورهای ده ساله بدون مصرف دارو، تشنج نداشته باشد. افرادی که این شرایط را نداشته باشند و در طول پنج سال تشنج نداشته باشند میتوانند گواهینامه محدود دریافت کنند.
صرع در ایران
صرع در ایران از شایعترین بیماری مغز و اعصاب محسوب میشود و شیوع آن از استاندارد جهانی بیشتر است. بررسیهای علمی نشان میدهد اکنون نزدیک به یک تا یک و نیم درصد مردم ایران صرع دارند (تقریبا ۸۴۰ هزار نفر از کل جمعیت ایران طبق آخرین آمار ارائه شده) که این آمار حاکی از حدود سه برابر بودن بیماران صرعی در ایران به نسبت اروپا است. دکتر کوروش قره گوزلی رئیس هیئت مدیره انجمن صرع ایران در این زمینه گفت این آمار نسبت به آمار کشورهای منطقه قابل قبول اما از آمار مبتلایان به صرع در اروپا بیشتر است؛ چرا که به عنوان مثال در نروژ تعداد مبتلایان به صرع حدود نیم درصد و در انگلستان کمتر از نیم درصد کل جمعیت کشور است.
انجمن صرع ایران متولی حمایت از بیماران مصروع در ایران است.
سازمانهای حمایتی
سازمانهای غیرانتفاعی زیادی وجود دارد که افراد و خانوادههایی که با صرع دست و پنجه نرم میکنند را حمایت میکنند. در انگلیس، این سازمانها شامل شورای مشترک صرع بریتانیا و ایرلند میشود.روز بنفش در سال ۲۰۰۸ به منظور افزایش آگاهی در مورد صرع بنا شد و در 26 مارس برگزار میشود. اقدامات دیگر برای افزایش آگاهی شامل کمپین «بیرون از سایه»، اقدام مشترک سازمان بهداشت جهانی، لیگ بینالمللی در برابر صرع و کمیته بینالمللی صرع میشود.
تحقیقات
پیشبینی تشنج به اقدامات صورت گرفته برای پیشبینی تشنجهای صرعی بر اساس EEG و قبل از وقوع تشنج گفته میشود. از سال ۲۰۱۱، مکانیزم مؤثری برای پیشبینی تشنجها به وجود نیامد. پدیده آتش زنه، که در آن در معرض قرارگیری مداوم با اتفاقاتی که میتواند باعث تشنج شود استفاده میشود تا مدلهای حیوانی صرع را به وجود آورد.ژندرمانی در برخی از انواع صرع مورد مطالعه قرار میگیرد. براساس شواهد روشهای درمانی نظیر ایمونو گلوبولین که عملکرد ایمنی را تغییر میدهند زیاد طرفدار ندارند. از سال ۲۰۱۲، جراحی پرتویی استریوتکتیک نادرون رو برای برخی از انواع صرع با جراحی استاندارد مقایسه میشود.
حیوانات دیگر
صرع در بعضی از حیوانات دیگر مانند سگ و گربه نیز رخ میدهد و رایجترین اختلال مغز در سگ هاست. این موارد معمولاً با ضد تشنجهایی نظیر فنوباربیتال یا برمید در سگ و فنوباربیتال در گربهها درمان میشود. اگرچه تشخیص تشنجهای عمومی در اسبها بسیار آسان است، اما تشنجهای غیر عمومی بسیار دشوار است و ممکن است به EEG نیاز باشد.
پانویس
- National Institute for Health and Clinical Excellence (January 2012). The Epilepsies: The diagnosis and management of the epilepsies in adults and children in primary and secondary care (PDF). National Clinical Guideline Centre.
-
World health organization, Department of mental health and substance abuse, Programme for neurological diseases and neuroscience ; Global campaign against epilepsy ; International league against epilepsy (2005). Atlas, epilepsy care in the world, 2005 (pdf). Geneva: Programme for Neurological Diseases and Neuroscience, Department of Mental Health and Substance Abuse, World Health Organization. ISBN 92-4-156303-6.
{{cite book}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link)
پیوند به بیرون
| در ویکیانبار پروندههایی دربارهٔ صرع موجود است. |