زوال عقل با اجسام لویی
| زوال عقل با اجسام لویی | |
|---|---|
| نامهای دیگر | بیماری ایجاد شده از اجسام لویی، زوال عقل مرتبط با اجسام لویی |
 | |
| میکروگرافی از جسم لویی (سر پیکان) نورونی در توده سیاه موجود در میان مغز. نوار مقیاس = ۲۰ میکرون (۰٫۰۲ میلیمتر) | |
| تخصص | عصبشناسی، روانپزشکی |
| نشانهها | دمانس، اختلال رفتاری حرکت سریع چشم در خواب، نوسانات هوشیاری، توهم و پارکینسونیسم |
| دورهٔ معمول آغاز | بعد از ۵۰ و بهطور میانگین ۷۶ سالگی |
| دورهٔ بیماری | بلند مدت |
| علت | ناشناخته |
| روش تشخیص | بر اساس علائم و نشانگرهای زیستی |
| تشخیص افتراقی | بیماری آلزایمر، زوال عقلی بیماری پارکینسون، بیماری روانی خاص، زوال عقل عروقی |
| مدیریت | استفاده از هشدارهای حساسیت دارویی، بهبود ایمنی اتاق خواب،فیزیوتراپی، اجتناب از مصرف الکل |
| دارو | دونپزیل، ریواستیگمین، ممانتینملاتونین |
| پیشآگهی | میانگین زنده ماندن، ۴ سال از زمان تشخیص |
| فراوانی | حدود ۰٫۴ درصد از افراد بالای ۶۵ سال |
| طبقهبندی و منابع بیرونی | |
زوال عقل با اجسام لویی یا دمانس با اجسام لویی (به انگلیسی: Dementia with Lewy bodies)، به اختصار DLB، نوعی زوال عقل است که با تغییر در خواب، رفتار، شناخت، حرکت و تنظیم عملکردهای خودکار بدن مشخص میشود و از دست دادن حافظه همیشه علامت اولیه آن نیست. این بیماری همانند دیگر دمانسهای پیشرونده (مانند آلزایمر) با گذشت زمان بدتر شده و معمولاً زمانی که اختلالات شناختی در عملکرد طبیعی روزانه تداخل ایجاد کنند، مورد بررسی قرار میگیرد. DLB در کنار زوال عقلی پارکینسون، یکی از دو دمانس اجسام لویی است. این بیماری شکل رایج از زوال عقل بوده، اما شیوع آن بهطور دقیق مشخص نیست و بسیاری از ابتلاها تشخیص داده نمیشوند. زوال عقل با اجسام لویی اولین بار توسط کنجی کوساکا در سال ۱۹۷۶ کشف و توصیف شد.
اختلال رفتاری خوابِ REM، به اختصار RBD، یکی از علامتهای ابتلا به زوال عقل با اجسام لویی است. در این اختلال، افراد به دلیل از دست دادن فلج عضلانی که بهطور معمول در طول خواب REM اتفاق میافتد، طیف وسیعی از آزادیهای رفتاری هنگام خواب، مانند حرکت و تکلم، را به دست میآورند. RBD ممکن است سالها یا دههها قبل از علائم دیگر ظاهر شود. علائم اصلی دیگر شامل توهم بصری، نوسانات مشخص در توجه یا هوشیاری، و پارکینسونیسم (کندی حرکت، مشکل در راه رفتن، یا سفتی ماهیچهها) میشود. اگر چند نشانه از بیماری وجود داشته باشد، مانند علائم یا نتایج مشخصی از آزمایش خون، آزمایشهای عصبی-روانشناختی، تصویربرداری و مطالعات خواب، میتوان تشخیص احتمالی برای وقوع DLB داد؛ تشخیص قطعی معمولاً نیاز به کالبد شکافی و بررسی فیزیکی مغز دارد.
اکثر افراد مبتلا به زوال عقل با اجسام لویی اعضای خانواده مبتلا ندارند، اگرچه گاهی DLB به صورت خانوادگی نیز وجود دارد. علت دقیق این بیماری ناشناخته است، اما میتواند به دلیل تشکیل تودههای غیرطبیعی پروتئین در نورونهای سراسر مغز ایجاد شده باشد. این تودهها که به صورت اجسام لویی (که در سال ۱۹۱۲ توسط فردریک لویی کشف شد) و نوریتهای لویی ظاهر میشوند، بر سیستم عصبی مرکزی و سیستم عصبی خودمختار تأثیر میگذارند. عملکرد قلب و هر سطح از عملکرد دستگاه گوارش، از جویدن تا مدفوع، میتواند تحت تأثیر این بیماری قرار گیرد، برای مثال یبوست و پایین آمدن فشار خون هنگام ایستادن یکی از شایعترین علائم DLB است. زوال عقل با اجسام لویی معمولاً باعث بروز نشانههای روانی مانند تغییر در رفتار، افسردگی یا بیتفاوتی میشود.
DLB بهطور معمول پس از پنجاه سالگی آغاز میگردد و افراد مبتلا به این بیماری در حدود هشت سال پس از تشخیص، امید به زندگی دارند. هیچ درمان کامل یا دارویی برای جلوگیری از پیشرفت بیماری وجود ندارد و هدف از درمانهای موجود، کاهش برخی از علائم و نشانههای بیماری است. داروهایی مانند دونپزیل و ریواستیگمین میتوانند بهطور موقت مهارتهای شناختی و عملکرد کلی بدن را بهبود بخشند. ملاتونین نیز گاهی برای کاهش اختلالات مرتبط با خواب استفاده میشود. از تجویز داروهای ضد روان پریشی، حتی در صورت وقوع توهم در فرد بیمار، اجتناب میکنند؛ زیرا تقریباً در نیمی از مبتلایان به DLB واکنشهای شدیدی به این داروها رخ میدهد و استفاده از آنها میتواند به مرگ منجر شود. مدیریت بسیاری از علائم چالشبرانگیز است، زیرا این بیماری شامل تخصصهای متعدد پزشکی بوده و تشخیصهای افتراقی، همپوشانی بسیاری دارند. افرادی که در مراحل آخر DLB هستند ممکن است توانایی خود مراقبتی را از دست بدهند و برای انجام فعالیتهای اولیه خود مانند تغذیه، استحمام و خواب به مراقب احتیاج داشته باشند.
طبقهبندی
زوال عقل با اجسام لویی (DLB) نوعی زوال عقل است و جزء بیماریهای تخریب کننده و پیشرونده عصبی به حساب میآید؛ که با انحطاط سیستم عصبی مرکزی مشخص و با گذشت زمان بدتر میشود.
زوال عقل با اجسام لویی را میتوان به روشهای دیگری نیز طبقهبندی کرد؛ برای مثال این بیماری یکی از دو نوع زوال عقل اجسام لویی (دومین مورد زوال عقلی بیماری پارکینسون است) محسوب میشود. چندین بیماری زوال عصبی ممکن است همراه با پارکینسون ظاهر شوند و گاهی به آنها «پارکینسونیسم غیرمعمول» یا «پارکینسون پلاس» گفته میشود، پارکینسون پلاس را DLB، آتروفی سیستم چندگانه، فلج فوقهستهای پیشرونده، کورتیکوبازال دژنراسیون و برخی شرایط دیگر را تشکیل میدهند. زوال عقل با اجسام لویی یک سینوکلئینوپاتی است، به این معنی که با رسوب غیرطبیعی پروتئین آلفا-سینوکلئین در مغز ایجاد میشود. سینوکلئینوپاتیها خود نوعی تقسیمبندی از اختلالات عصبی محسوب میشود که شامل بیماری پارکینسون، آتروفی سیستم چندگانه و سایر شرایط نادرتر هستند.
واژگان مرتبط با آسیبشناسی اجسام لویی اغلب باعث سردرگمی میشوند. زوال عقل اجسام لویی (اصطلاح جامعی که شامل تشخیصهای بالینی زوال عقل با اجسام لویی و زوال عقل بیماری پارکینسون میشود) با بیماری اجسام لویی (اصطلاحی که برای توصیف یافتههای پاتولوژیک اجسام لویی در کالبد شکافی استفاده میشود) متفاوت است. از آنجا که برای تشخیص قطعی بیماری آلزایمر، مغز را کالبدشکافی میکنند، در کنار زوال عقل، اجسام لویی نیز مشاهده میشود، به همین علت DLB را به عنوان یک زوال عقل مرتبط با بیماری آلزایمر میشناسند. اصطلاح اجسام لوییِ بیماری آلزایمر دیگر استفاده نمیشود زیرا آسیبشناسی غالب این افراد از آلزایمر سرچشمه میگیرد، هر چند اجسام لویی نیز اختلالاتی برای اینگونه افراد ایجاد میکنند.
برخی از محققان بر این باورند که اصطلاح بیماری اجسام لویی ممکن است ماهیت واقعی این گروه از بیماریها را توصیف نکند و حتی یک ترتیب ژنتیکی خاص میتواند افراد را مستعد ابتلا به بیماریهای متعدد با اجسام لویی کند به همین علت بحثهای نامگذاری این بیماری در سال ۲۰۲۲ همچنان ادامه دارد.
علائم و نشانهها
محققان بر این باورند، DLB زوال عقلی بوده که با ترکیبی از نوسانات شناخت، توهمات مکرر، پارکینسونیسم و اختلال رفتاری خواب REM (به اختصار RBD)، که همزمان یا پس از تشخیص زوال عقل شناسایی میشوند، همراه است. DLB علائم بسیار متفاوتی دارد و از بسیاری از زوال عقلهای دیگر پیچیدهتر است. در این بیمار چندین ناحیه از سیستم عصبی (مانند سیستم عصبی خودمختار و مناطق متعددی از مغز) میتوانند تحت تأثیر رسوبات آلفا سینوکلئین آسیب ببینند و انواع اختلال و نقصهای عصبی مربوطه را ایجاد کنند.
در DLB، مجموعه ای قابل شناسایی از علائم و نشانههای اولیه وجود دارد. به این مرحله، پرودروم یا پیش زوال میگویند. این علائم و نشانههای اولیه میتوانند ۱۵ سال یا بیشتر، قبل از ایجاد زوال عقل ظاهر شوند. اولین علائم معمولاً یبوست، سرگیجه ناشی از اختلال دیساتونومی، هیپوسمی (کاهش توانایی بویایی)، توهمات بینایی و RBD است. RBD میتواند سالها یا دههها قبل از علائم دیگر ظاهر شود. از دست دادن حافظه همیشه نشانه ای برای ابتلا به DLB نیست زیرا میتواند نشانه ای از یک بیماری دیگر مانند آلزایمر (AD) باشد.
علائم ابتلا به DLB را میتوان به علائم ضروری، اصلی و حمایتی تقسیم کرد. برای مثال وجود زوال عقل یک ویژگی ضروری است و باید برای تشخیص ابتلا به بیماری حتماً وجود داشته باشد، اما علائم حمایتی شواهد دیگری هستند که برای حمایت از تشخیص مورد بررسی قرار میگیرند. (به معیارهای تشخیصی مراجعه کنید).
علائم ضروری
غالباً تشخیص زوال عقل زمانی صورت میگیرد که اختلالات شناختی ناشی از زوال، در فعالیتهای روزانه و شغلی خلل ایجاد کنند. در حالی که زوال عقل یکی از ویژگیهای ضروری DLB است، همیشه در اوایل ابتلا ظاهر نمیشود و اکثر اوقات با پیشرفت بیماری، نشانه و علائم آن آشکار میشود.
علائم اصلی
در حالی که علائم اصلی ممکن است متفاوت باشد، اغلب، نوسانات شناختی، هوشیاری یا توجه هستند. اختلال رفتاری خواب REM نیز اگر به دلیل مصرف دارو، سکته مغزی و توهمات بصری مکرر نباشد، یکی از علائم مشابه پارکینسونیسم و زوال عقل با اجسام لویی بهشمار میآید.
چهارمین گزارش اجماع کنسرسیوم DLB در سال ۲۰۱۷، علائم این بیماری را بر اساس شواهد و آزمایشهای با کیفیت و علمی تعیین نمود تا با دیگر بیماریهای مرتبط با اجسام لویی اشتباه گرفته نشود.
نوسان شناخت و هوشیاری
نوسانات در عملکرد شناختی بارز و شایعترین ویژگی زوال عقل با اجسام لویی است. این نوسانات اغلب با نوسانات همزمان توجه و هوشیاری، که توسط کنستانتینوس تساماکیس و کریستوفر مولر به عنوان «تغییرات خود به خودی تواناییهای شناختی، هوشیاری یا برانگیختگی» توصیف شدهاست، از سایر زوال عقلها قابل تشخیص هستند. طبق گفته مک کیث این نوسانات شناختی غالبا با «نوسانات مشخص بین بیشترین و کمترین عملکرد شناختی» قابل تشخیص هستند و در شدت، میزان و مدت زمان متفاوت اند. هر کدام از دورههای اختلال میتوانند از چند ثانیه تا چند هفته طول بکشند و بین دورههایی با عملکرد طبیعیتر قرار میگیرند. زمانی که دورههای وقوع اختلال با بررسی پزشکی همزمان شوند، آزمایش شناختی ممکن است شدت بیماری را بهطور نادرستی ارزیابی کند، به همین علت ارزیابیهای بعدی صورت میپذیرد تا میزان بهبود، نسبت به آزمایش اولیه نشان داده شود.
بر خلاف نقصهای حافظه و برخی مؤلفهها که مشخص کننده بیماری آلزایمر است، اختلالات متمایزی در مهارتهای شناختی هنگام ابتلا به DLB دیده میشود که بیشتر در سه حوزه است:
اختلالات و نوسانات فوق، غالب اوقات، در اوایل بیماری بروز میکنند.ذهن افراد مبتلا به DLB ممکن است به راحتی منحرف شود؛ این افراد زمان زیادی را برای تمرکز کردن بر روی کارهایشان صرف میکنند، مبتلایان به زوال عقل با اجسام لویی هنگام هوشیاری ممکن است دچار هذیان، سردرگمی، عدم تمرکز یا گفتار نامنسجم و نامفهوم شوند. (فراموشی هنگام سخن گفتن) همچنین توانایی سازماندهی افکار بیماران در طول روز تغییر مییابد.
عملکرد اجرایی فعالیتهای توجهی و رفتاری، حافظه و انعطافپذیری شناختی را توصیف میکند که به حل مسئله و برنامهریزی کمک میکند. مشکلات کارکرد اجرایی غالباً در فعالیتهایی که نیاز به تحلیل و سازماندهی دارند، ایجاد میشود، این اختلالات میتواند در عملکرد شغلی، ناتوانی در پیگیری مکالمات، مشکل در انجام چند کار یا اشتباهات رانندگی مانند قضاوت نادرست مسافت یا گم شدن ظاهر شود.
فرد مبتلا به DLB ممکن است اختلالاتی را هنگام بیداری یا خواب تجربه کند (علاوه بر اختلال رفتاری خواب REM) که میتواند شدید باشد. این اختلالات شامل خوابآلودگی روزانه، چرت زدن بیش از دو ساعت در روز، بیخوابی، اختلال دورهای حرکت اندام، سندرم پای بیقرار و آپنه خواب میشود
اختلال رفتاری خواب REM
و زوال عقل با اجسام لویی
«اختلال رفتار خواب REM مرتبط با DLB بهطور کامل مورد مطالعه قرار گرفتهاست و اکنون به عنوان یک ویژگی اصلی برای این بیماری در نظر گرفته میشود.»
—B. Tousi (2017)، «تشخیص و مدیریت تغییرات شناختی و رفتاری در دمانس با اجسام لویی»
اختلال رفتاری خواب REM یک پاراسومنیا است که در آن افراد، فلج عضلات (آتونی) را که در طول خواب REM وجود دارد را از دست میدهند و رویاهای خود را به عمل تبدیل میکنند. این افراد در هنگام خواب، حرکات و صداهای غیرطبیعی از خود نشان میدهند و دربارهٔ رؤیای خود سخن میگویند. حدود ۸۰ درصد از مبتلایان به DLB دارای این اختلال هستند. رفتارهای غیرطبیعی خواب ممکن است قبل از مشاهده زوال شناختی شروع و گاهی چندین دهه قبل از هر گونه علائم دیگری ظاهر شوند. اختلالات رفتاری خواب REM اغلب به عنوان اولین نشانه بالینی DLB و نشانه اولیه سینوکلئینوپاتیهای مختلف نیز به حساب میآیند. در کالبد شکافی از افراد مبتلا به RBD که به وسیله آزمایش چندگانه خواب تأیید شدهاند، ۹۴ تا ۹۸ درصد وجود سینوکلئینوپاتی تشخیص داده شد، از بین افراد دارای این اختلال سهم مبتلایان به DLB و پارکینسون به یک اندازه و بیشتر از دیگر بیماریهای عصبی بود. بیش از سه نفر از هر چهار نفر مبتلا به RBD در عرض ده سال مبتلا به بیماری زوال عصبی تشخیص داده میشوند، اما تشخیصهای فرعی زوال عصبی ممکن است تا ۵۰ سال پس از تشخیص این اختلال صورت گیرد. RBD ممکن است در طول زمان فروکش کند.
افراد مبتلا به RBD ممکن است از بیماری خود آگاه نباشند. رفتارهای RBD میتواند شامل فریاد زدن، جیغ زدن، خندیدن، گریه کردن، صحبتهای نامفهوم، تکان دادن اندامهای بدن، مشت زدن، لگد زدن، خفه کردن یا خراشیدن در هنگام خواب باشد. رفتارهای صورت گرفته در خواب، اغلب خشونت آمیز هستند و شامل حمله نیز میشوند. برخی افراد مبتلا به RBD از رختخواب بیرون میافتند و به خود یا همسرشان آسیب میرسانند، این آسیبها میتواند در غالب کبودی، شکستگی یا هماتوم ساب دورال بروز کند. از آنجایی که افراد به احتمال زیاد رؤیاها و رفتارهای خشونتآمیز خود هنگام خواب را گزارش میدهند، در صورت بروز آسیب به متخصص ارجاع میشوند. سوگیری خود انتخابی و سوگیری یادآوری میتواند دلیل خشونت صورت گرفته در RBD را توضیح دهد.
پارکینسونیسم
پارکینسونیسم یک سندرم بالینی است که با کندی حرکت (به نام برادیکینزی)، سفتی، بیثباتی وضعیتی و لرزش اندامها مشخص میشود؛ (لرزش در حالت استراحت کمتر شایع است) این سندرم در DLB و بسیاری از بیماریهای دیگر مانند بیماری پارکینسون، زوال عقلیِ بیماری پارکینسون و موارد دیگر یافت میشود. پارکینسونیسم در بیش از ۸۵ درصد از افراد مبتلا به DLB رخ میدهد که ممکن است یک یا چند مورد از نشانههای اصلی این بیماری را داشته باشند. علائم حرکتی شامل ناتوانی در راه رفتن، مشکلات تعادل، زمینخوردن، گفتار نامفهوم، کندی در سخن گفتن و صدایِ کمِ گفتار یا هیپوفونی است. ظهور علائم حرکتی متغیر است، اما معمولاً متقارن هستند و در دو طرف بدن ظاهر میشوند. مبتلایان پارکینسونیسم ممکن است کمتر از افراد مبتلا به پارکینسون علامت ابتلا به بیماری از خود نشان دهند و گاهی تنها یکی از علائم را دارا هستند.
توهمات بصری
در حدود ۸۰ درصد از افراد مبتلا به DLB، معمولاً در اوایل دوره بیماری، توهمات بینایی دارند. این توهمات میتواند به صورت مکرر رخ دهد. در برخی موارد این تصاویر ذهنی بسیار وسیع و دقیق هستند و شامل ادراکات متحرک از حیوانات یا افراد، از جمله کودکان و اعضای خانواده نیز میشوند. دامنه توهمات بصری از «آدمهای کوچک که بهطور معمول در خانه راه میروند»، «ارواح والدین مردهای که آرام کنار تخت نشستهاند» تا «دوچرخههایی که از درختهای حیاط پشتی آویزان هستند» متفاوت است.
این توهمات میتواند باعث ترس فرد بیمار شود، اما بهطور معمول این تصورات خنثی و عادی هستند. در برخی شرایط نیز مبتلایان به DLB متوجه واقعی نبودن توهمات خود میشوند. در افرادی که اختلالات شناختی شدت بیشتری دارد، تصاویر رویت شده پیچیدهتر اند. این افراد کمتر از واقعی نبودن توهمات خود آگاه هستند. ادراک نادرست بصری یا توهم نیز در DLB رایج است این ادراکات با توهمات بصری متفاوت اند. توهمات بصری هنگامی رخ میدهد که محرکها واقعی نباشند، در حالی که ادراک نادرست زمانی که محرکهای واقعی به اشتباه درک شود به وجود میآیند؛ برای مثال، یک فرد مبتلا به DLB، یک مجسمه را برای شخص دیگری به اشتباه تفسیر میکند.
علائم حمایتی
ویژگیهای حمایتی DLB، وزن تشخیصی کمتری دارند، اما شواهدی برای پشتیبانی از دیگر علائم ارائه میدهند. ویژگیهای حمایتی ممکن است در اوایل پیشرفت بیماری به وجود بیایند و بعد از مدتها نیز باقی بمانند. این علائم شیوع بسیار گستردهای دارند اما برای تشخیص کافی و خاص نیستند. ویژگیهای حمایتی عبارتند از:
- حساسیت مشخص به داروهای ضدروانپریشی (نورولپتیکها)؛
- دیساتونومی مشخص (اختلال خودکار) که در آن سیستم عصبی خودمختار به درستی کار نمیکند؛
- توهم در حواس به غیر از بینایی (شنوایی، لامسه، چشایی، و بویایی)؛
- پرخوابی (خوابآلودگی بیش از حد)؛
- هیپوسمی (کاهش توانایی بویایی)؛
- باورها و توهمات نادرست که حول یک موضوع مشترک سازماندهی شدهاند؛
- بیثباتی وضعیتی، از دست دادن هوشیاری، و زمینخوردنهای مکرر؛
- بیتفاوتی، اضطراب یا افسردگی.
به دلیل از دست دادن سلولهایی که انتقالدهنده عصبی دوپامین را آزاد میکنند، افراد مبتلا به DLB ممکن است به سندرم بدخیم نورولپتیک، اختلال در شناخت یا هوشیاری، تشدید غیرقابل بازگشت پارکینسونیسم از جمله سفتی شدید و دیساتونومی ناشی از استفاده از داروهای ضد روان پریشی مبتلا شوند.

دیساتونومی (اختلال خودکار) زمانی رخ میدهد که آسیب ناشی از اجسام لویی بر سیستم عصبی خودمختار محیطی (اعصابی که با عملکرد ناخودآگاه اندامهایی مانند روده، قلب و دستگاه ادراری سر و کار دارند) تأثیر میگذارد. اولین نشانههای اختلال عملکردی اُتونومیک اغلب کوچک هستند. علائم آن شامل مشکلات فشار خون مانند افت فشار ارتواستاتیک (کاهش قابل توجه فشار خون در هنگام ایستادن)، افت فشار هنگام خوابیدن (به پشت خوابیدن)،یبوست،مشکلات ادراری، اختلال عملکرد جنسی،تعریق و ترشح بزاق بیش از حد، از دست دادن یا کاهش توانایی بویایی و مشکلات بلع (دیسفاژی) است.
رسوبات آلفا سینوکلئین میتواند بر عضله قلب و عروق خونی تأثیر بگذارد. بر اساس نتایج به دست آمده تخریب اعصاب سمپاتیک قلبی یک ویژگی نوروپاتولوژیک در زوال عقل با اجسام لویی است. تقریباً همه افراد مبتلا به سینوکلئینوپاتی اختلال عملکرد قلبی عروقی دارند، اگرچه اکثر آنها بدون علامت هستند. بین ۵۰ تا ۶۰ درصد از افراد مبتلا به DLB به دلیل کاهش جریان خون، افت فشار خون ارتواستاتیک دارند که میتواند منجر به سبکی سر، احساس ضعف و تاری دید شود.
رسوبات آلفا سینوکلئین بر هر سطحی از عملکرد دستگاه گوارش، از جویدن تا مدفوع کردن، تأثیر میگذارد. تقریباً همه افراد مبتلا به DLB دارای اختلال عملکرد دستگاه گوارش فوقانی (مانند گاستروپارزی و تأخیر در تخلیه معده) یا اختلال عملکرد دستگاه گوارش تحتانی (مانند یبوست و طولانی شدن زمان انتقال مدفوع) هستند. افراد مبتلا به زوال عقل با اجسام لویی بهطور کلی حالت تهوع، احتباس معده، نفخ و اتساع شکم را به دلیل تأخیر در تخلیه معده تجربه میکنند. مشکلات مربوط به عملکرد دستگاه گوارش میتواند بر جذب دارو نیز تأثیر بگذارد. یبوست یکی از شایعترین علائم برای افراد مبتلا به زوال عقل اجسام لویی است و میتواند یک دهه قبل از تشخیص بیماری ظاهر شود. دیسفاژی در DLB خفیفتر از سایر سینوکلئینوپاتیها است و دیرتر ظاهر میشود. مشکلات ادراری (احتباس ادرار، بیدار شدن در شب برای ادرار کردن، افزایش تکرر و فوریت ادرار و مثانه پرکار یا کمکار) معمولاً دیرتر ظاهر میشوند و ممکن است خفیف یا متوسط باشند. اختلالات عملکرد جنسی معمولاً در اوایل سینوکلئینوپاتی ظاهر میشود و ممکن است شامل اختلال نعوظ و مشکل در رسیدن به ارگاسم یا انزال باشد.
در میان سایر ویژگیهای حمایتی، علائم روانی اغلب زمانی که فرد برای اولین بار مورد توجه بالینی قرار میگیرد و بیماریش تشخیص داده میشود، بروز میکند. در مقایسه با بیماری آلزایمر، احتمال ایجاد اختلالات روانی در مبتلایان به DLB، بیشتر تشخیص داده شدهاست. حدود یک سوم از افراد مبتلا به زوال عقل با اجسام لویی، افسردگی دارند و اغلب دارای اضطراب نیز هستند. اضطراب منجر به افزایش خطر زمینخوردن میشود و بیتفاوتی ممکن است باعث کم شدن تعامل اجتماعی شود.
آشفتگی، اختلالات رفتاری و هذیان معمولاً در مراحل بعدی بیماری ظاهر میشوند. هذیانها ممکن است موضوعیتی پارانوئیدی داشته باشند که شامل مواردی مانند تخریب شدن خانه، خیانت، یا رها شدن میشود. افراد مبتلا به DLB که وسایل خود را به اشتباه جا میگذارند ممکن است تفکراتی در مورد سرقت شدن وسایلشان داشته باشند. هنگام تشدید علائم بیماری، سندرم کاپگراس نیز رخ میدهد، که در آن فرد مبتلا به DLB شناخت خود را از همسر، خانواده یا مراقب خود از دست میدهد و فکر میکند آن فرد به دروغ خود را به عنوان خویشاوندش معرفی میکند. توهم در سایر مسائل نیز وجود دارد، اما کمتر دیده شدهاست.
اختلالات خواب (اختلال در چرخه خواب، آپنه خواب و برانگیختگیِ ناشی از اختلال حرکتی متناوب اندام) در DLB رایج است و گاهی منجر به پرخوابی میشود. از دست دادن حس بویایی ممکن است چندین سال قبل از علائم دیگر رخ دهد.
علل بیماری
مانند سایر سینوکلئینوپاتیها، علت دقیق DLB ناشناخته است و هیچ محرکی برای ایجاد رسوب آلفا سینوکلئین در سیستم عصبی مرکزی بهطور قطعی شناسایی نشدهاست. تحقیقات نشان داده بیشتر سینوکلئینوپاتیها معمولاً در اثر تعاملات ژنتیکی و تأثیرات محیطی ایجاد میشوند. البته انتظار میرود علل عفونی نیز در ایجاد بیماری نقش داشته باشند، اما شواهد آزمایشی بحثبرانگیز بوده و نیاز به شواهد باکیفیتی دارد. اکثر افراد مبتلا به DLB اعضای خانواده مبتلا ندارند، اگرچه وجود DLB به صورت خانوادگی نیز گزارش شدهاست. تصور میشود که وراثت پذیری DLB حدود ۳۰٪ باشد (یعنی حدود ۷۰٪ از صفات مرتبط با DLB به عوامل خارجی و غیر ارثی وابسته است).
در عوامل ژنتیکی بیماریزا برای DLB، بیماری آلزایمر (AD)، پارکینسون و زوال عقل بیماری پارکینسون همپوشانی وجود دارد.ژن APOE دارای سه واریانت مختلف است. APOE ε۴، یک عامل خطر برای DLB و بیماری آلزایمر است، در حالی که APOE ε۲ میتواند عاملی برای جلوگیری از ابتلا به این بیماریها باشد. جهش در گلوکوسربروزیداز، ژنی برای یک آنزیم لیزوزومی، نیز با DLB و بیماری پارکینسون مرتبط است. به ندرت، جهش در SNCA، ژن آلفا سینوکلئین، یا LRRK2، ژنی برای آنزیم کیناز، میتواند باعث ایجاد هر یک از بیماریهای DLB، آلزایمر، پارکینسون یا زوال عقلِ پارکینسون شود؛ این مسئله نشان میدهد که برخی از آسیبهای ژنتیکی مشترک ممکن است زمینهساز هر چهار بیماری باشد.
بیشترین خطر ابتلا به DLB در سن بالای ۵۰ سال است. داشتن اختلال رفتاری خواب REM یا بیماری پارکینسون خطر بیشتری برای ابتلا به DLB ایجاد میکند. مبتلا شدن به DLB با هیچ عامل خاص در سبک زندگی، مرتبط تشخیص نداده شدهاست. عواملی که ممکن است در کنار اختلال رفتاری خواب REM به سینوکلئینوپاتی اشاره داشته باشند، شامل اختلال در دید رنگی یا توانایی بویایی، اختلال شناختی خفیف و ترشح غیرطبیعی دوپامینرژیک (تشخیص با استفاده از تصویربرداری) میشوند.
پاتوفیزیولوژی

DLB با ایجاد مجموعههای غیرطبیعی از پروتئین آلفا سینوکلئین در نورونهای مغزیِ بیمار مشخص میشود که به صورت اجسام لویی یا نوریتهای لویی ظاهر میشوند. هنگامی که این تودههای پروتئین به وجود بیایند، نورونها عملکرد مطلوب کمتری دارند و در نهایت میمیرند. از دست دادن نورون در DLB منجر به اختلال عملکرد عمیق دوپامین و آسیب کولینرژیکی میشود؛انتقال دهندههای عصبی دیگر نیز ممکن است تحت تأثیر قرار گیرند، اما بررسی کمتری روی آنها صورت گرفتهاست. آسیب در مغز گسترده بوده و بسیاری از حوزههای عملکردی را تحت تأثیر قرار میدهد. گمان میرود، از دست دادن نورونهای تولیدکننده استیل کولین عامل انحطاط در حافظه و یادگیری و مرگ نورونهای تولیدکننده دوپامین عامل انحطاط رفتاری، شناختی، خلق و خو، حرکت، انگیزه و خواب است. میزان آسیب عصبی ایجاد شده به وسیله اجسام لویی، یک عامل کلیدی و تعیینکننده در اختلالات زوال عقل با اجسام لویی بهشمار میآید.
مکانیسمهای دقیقی که در DLB مؤثر اند به خوبی درک نشدهاند و بین آن اختلاف نظر وجود دارد. نقش رسوبات آلفا سینوکلئین نامشخص است، زیرا افرادی که هیچ نشانه ای از DLB نداشتند بعد از انجام کالبد شکافی مشخص شدهاست که دارای آسیب عصبی پیشرفته به واسطهٔ آلفا سینوکلئین هستند. رابطه بین اختلالات عصبی ایجاد شده توسط اجسام لویی و مرگ سلولی گسترده مغزی، همچنان مورد اختلاف بوده و مشخص نیست، بیماری در اثر آسیبِ بین سلولی، گسترش مییابد یا از الگوی متفاوتی پیروی میکند.مکانیسمهایی که به مرگ سلولی کمک میکنند، چگونگی پیشرفت بیماری از طریق سلولهای مغز و زمانبندی زوال شناختی، هیچکدام به درستی درک نشدهاند و هیچ مدلی وجود ندارد که نورونها و نواحی خاص مغز را که تحت تأثیر قرار میگیرند را توضیح دهد.
مطالعات کالبد شکافی و تصویربرداریِ آمیلوئید با استفاده از ترکیب پیتزبورگ بی (PiB) نشان داد، آسیبشناسی پروتئین تاو و پلاکهای آمیلوئید، که از علائم بیماری آلزایمر محسوب میشوند، در DLB نیز رایج هستند و نسبت به زوال عقلِ بیماری پارکینسون شایعتر اند. رسوبات آمیلوئید بتا (Aβ) در تائوپاتی ها یافت میشود (بیماریهای نورودِژِنِراتیو که با تودههای نوروفیبریلار پروتئین تاوِ فسفریله قابل تشخیص اند)، اما مکانیسم اساسی زوال عقل اغلب مختلف است و Aβ یکی از عوامل DLB بهشمار میآید.
یک پاتوفیزیولوژی برای RBD، نورونهایی را که در تشکیل شبکهٔ تنظیم خواب REM نقش دارند، مؤثر میداند. RBD ممکن است چندین دهه زودتر از سایر علائم در زوال عقل اجسام لویی ظاهر شود زیرا این نورونها قبل از همه گیر شدن آسیب اجسام لویی در سایر مناطق مغز تحت تأثیر قرار میگیرند.
تشخیص
زوال عقل با اجسام لویی را تنها میتوان بهطور قطعی پس از مرگ با کالبد شکافی مغز (یا در موارد نادر خانوادگی، از طریق آزمایش ژنتیکی) تشخیص داد، بنابراین تشخیص مورد زنده به عنوان محتمل یا ممکن نامیده میشود.
تشخیص DLB میتواند چالشبرانگیز باشد زیرا طیف گستردهای از علائم با سطوح مختلفِ شدت در هر فرد وجود دارد. DLB اغلب اشتباه تشخیص داده میشود یا در مراحل اولیه، با بیماری آلزایمر (AD) اشتباه گرفته میشود. اکثر افراد مبتلا به زوال عقل با اجسام لویی (مانند مبتلایان به آلزایمر، پارکینسونیسم و سایر زوال عقلها) تشخیص اولیه نادرستی را دریافت میکنند که منجر به کاهش حمایت اجتماعی، افزایش ترس و عدم اطمینان به پزشک، گاهی برای چندین سال میشود. مقایسه میزان تشخیص DLB در مطالعات کالبد شکافی با موارد تشخیص داده شده در حین مراقبت بالینی نشان میدهد که از هر سه تشخیص DLB، ممکن است یک مورد نادیده گرفته شود. مسئلهٔ دیگر که سبب پیچیده بودن تشخیص DLB میشود، همراهی این بیماری با آلزایمر است. کالبد شکافی صورت گرفته نشان میدهد، نیمی از افراد مبتلا به DLB دارای سطوحی از تغییرات مربوط به AD در مغزشان هستند که طیف گستردهای از علائم و مشکلات تشخیصی را ایجاد میکند.
زندگی کردن با تشخیص و پیش آگهی نامشخص، نگرانی است که توسط افراد مبتلا به DLB و مراقبان آنها بیان میشود و مشکل در دستیابی به تشخیص واحد بین متخصصان مراقبتهای بهداشتی، از تجربیات رایج است. هنگامی که این بیماری تشخیص داده شد نیز مشکلاتی برای یافتن پزشک متخصص برای درمان DLB وجود دارد. علیرغم دشواریهای موجود، تشخیص سریع به دلیل خطرات جدی حساسیت به داروهای ضد روان پریشی و اهمیت آگاهی فرد مبتلا به DLB و مراقبان فرد در مورد عوارض جانبی این داروها، مهم است. مدیریت DLB در مقایسه با بسیاری از بیماریهای زوال عصبی دیگر دشوارتر است، بنابراین تشخیص دقیق اهمیت بالایی دارد.
معیارها
چهارمین گزارش کنسرسیوم زوال عقل با اجسم لویی که در سال ۲۰۱۷ برگزار شد؛ معیارهای تشخیصی را برای DLB احتمالی مشخص نمود و پیشرفتهای تشخیصی و معیارهای جدیدی را نسبت به کنسرسیوم سوم (در سال ۲۰۰۵) تعیین کرد. معیارهای مشخص شده در سال ۲۰۱۷ بر اساس ویژگیهای بالینی ضروری، اصلی، حمایتی و نشانگرهای زیستی-تشخیصی تنظیم شدهاست.
ویژگی اساسی DLB زوال عقل است. زوال عقل باید آنقدر شدید باشد که در عملکرد اجتماعی یا شغلی تداخل ایجاد کند.
چهار ویژگی اصلی بالینی (در بخش علائم و نشانهها توضیح داده شدهاست) نوسان شناختی، توهمات بینایی، اختلال رفتار خواب REM و علائم پارکینسونیسم است. ویژگیهای بالینی حمایتی نیز شامل حساسیت مشخص به داروهای ضد روان پریشی، اختلال عملکرد اتونومی، توهمات غیر بصری، پرخوابی (خواب آلودگی بیش از حد)، هیپوسمی (کاهش توانایی بویایی)، باورها و توهمات نادرست که حول یک موضوع مشترک سازماندهی شدهاند، بیثباتی وضعیتی، از دست دادن هوشیاری و زمینخوردن مکرر، بیتفاوتی، اضطراب و افسردگی است.
نشانگرهای زیستی قابل اندازهگیریِ مستقیم در آزمایشگاه، برای تشخیص DLB شناخته شده نیستند، اما چندین روش غیرمستقیم میتوانند شواهد بیشتری برای تشخیص ارائه دهند. بیومارکرهای تشخیصی عبارتند از:
- کاهش جذب ناقل دوپامین در عقدههای قاعدهای که با استفاده از تصویربرداری PET و SPECT مشخص میشود.
- جذب کم آیودین123-متایودوبنزیل-گوانیدین (123I-MIBG) هنگام تهیهٔ سینتیگرافی از میوکارد
- از دست دادن آتونی (انقباض عضلات کل بدن) در طول خواب REM که به وسیله پلی سومنوگرافی تشخیص داده میشود.
بیومارکرهای تشخیصی حمایتی (از مطالعات تصویربرداری مغزی PET, SPECT, CT ,MRI یا مانیتورینگِ EEG) نیز شامل عدم آسیب در لوب گیجگاهی داخلی (در AD احتمال آسیب بیشتر وجود دارد)، کاهش فعالیت لوب پسسری و افزایش فعالیت مغز در خواب SWS (هنگام تصویر برداری با نوار مغزی) میشود.
DLB را زمانی میتوان تشخیص داد که زوال عقل و حداقل دو ویژگی اصلی یا یک ویژگی اصلی و حداقل یک بیومارکر زیستیِ نشان دهنده با یکدیگر همراه باشند. DLB احتمالی نیز زمانی تشخیص داده میشود که زوال عقل و فقط یک ویژگی اصلی یا در صورت نبود هیچ ویژگی اصلی، حداقل یک بیومارکر زیستی نشاندهنده وجود داشته باشد.
زوال عقل با اجسام لویی بر اساس بازه زمانی که در آن علائم زوال عقل نسبت به علائم پارکینسون ظاهر میشود، از زوال عقلیِ بیماری پارکینسون متمایز میشود. DLB معمولاً زمانی تشخیص داده میشود که علائم اختلالات شناختی قبل یا همزمان با علائم حرکتی پارکینسون شروع شود؛ اما زوال عقلی بیماری پارکینسون زمانی تشخیص داده میشود که بیماری پارکینسون قبل از وقوع زوال عقل به خوبی مشخص شده باشد (شروع زوال عقل بیش از یک سال پس از شروع علائم پارکینسون). این تمایز که به صورت قراردادی «قانون یک ساله» شناخته میشود، همپوشانی بین شرایط را به همراه تفاوتهای کلیدی آشکار مینماید، امکان تغییر در درمان و پیش آگهی را فراهم میکند و چارچوب تحقیقات مختلف، حول بیماری را شکل میدهد.
DLB در کتابچه راهنمای تشخیصی و آماری اختلالات روانی، ویرایش پنجم (DSM-5) به عنوان اختلال عصبی-شناختی عمده یا خفیف با اجسام لویی فهرست شدهاست. تفاوتهای بین معیارهای تشخیصی کنسرسیوم DSM و DLB عبارتند از:
- DSM جذب ناقل دوپامین کم را به عنوان یک ویژگی حمایتی ارزیابی نمیکند.
- وزن تشخیصی مشخصی برای بیومارکرهای زیستی در DSM در نظر گرفته نشدهاست.
همچنین زوال عقل با اجسام لویی توسط سازمان بهداشت جهانی در ICD-10 طبقهبندی آماری بینالمللی بیماریها و مشکلات مربوط به سلامت، فصل ششم، به عنوان بیماریهای سیستم عصبی مرکزی، کد ۳۱٫۸ طبقهبندی شدهاست.
بررسی بالینی و آزمایشگاهی
تستهای تشخیصی را میتوان برای تعیین برخی از ویژگیهای این بیماری و تمایز آنها از علائم سایر شرایط، استفاده کرد. تشخیص ممکن است شامل گرفتن سابقه پزشکی فرد، معاینه فیزیکی و ارزیابی عملکرد عصبی باشد. آزمایشهایی مانند تصویربرداری مغزی، آزمایش عصبی-روانشناختی برای ارزیابی عملکرد مهارتهای شناختی، مطالعات خواب و میوکارد با استفاده از سینتی گرافی نیز برای رد شرایطی که ممکن است علائم مشابه ایجاد کنند، صورت میپذیرد. پزشکان با استفاده از نتایج آزمایشگاهی سایر شرایطی که میتوانند علائمی مشابه زوال عقل داشته باشند، مانند عملکرد غیرطبیعی تیروئید، سیفلیس، HIV و کمبود ویتامین، را تا حد امکان رد میکنند.
آزمونهایی نیز جهت غربالگری زوال عقل مورد استفاده قرار میگیرند، از این آزمونها میتوان به آزمون کوتاه وضعیت ذهنی (MMSE) و ارزیابی شناختی مونترال (MoCA) اشاره کرد. الگوی اختلالات شناختی در DLB از سایر زوال عقلها، مانند AD، متمایز است. MMSE عمدتاً برای اختلالات حافظه و زبان، که معمولاً در دمانسهای دیگر دیده میشود، مورد استفاده قرار میگیرد اما برای ارزیابی شناختی در دمانسهای مرتبط با اجسام لویی که تنها عملکرد بینایی، فضایی و اجرایی قابل بررسی بوده، کمتر مناسب است. تست مونترال ممکن است برای ارزیابی عملکرد شناختی در DLB مناسبتر باشد و در کنار مقیاس ارزیابی بالینی نوسانات و امتیاز ترکیبی نوسانات مایو به درک زوال شناختی مرتبط با DLB کمک کند. از آزمونهای توجه، بازه ارقام (حفظ یک دنباله عددی)،دنباله هفتایی و محدوده فضایی میتوان برای غربالگری اولیه استفاده کرد؛ همچنین استفاده از خردهآزمونِ دنباله رقمی اصلاح شده در تست هوش بزرگسالان وکسلر میتواند نقصهای موجود در توجه را نشان دهد که مشخصه DLB هستند. برای ارزیابی عملکرد اجرایی نیز از باتری ارزیابی پیشانی،تست استروپ و تست مرتبسازی کارت ویسکانسین و بسیاری از ابزارهای و تستهای دیگر غربالگری استفاده میکنند.
اگر زمانی که پارکینسونیسم و زوال عقل تنها ویژگیهای ارائه دهنده مشکوک به DLB باشند، تصویربرداری PET یا SPECT میتواند کاهش ترشح ناقل دوپامین را در مغز نشان دهد. اگر بتوان سایر شرایط که منجر به کاهش جذب ناقل دوپامین میشود را رد کرد، تشخیص DLB ممکن است ضروری باشد.
RBD با ثبت چرخه خواب به وسیله آزمایش چندگانه خواب یا زمانی که مطالعات خواب انجام نمیگیرد، با سابقه پزشکی و پرسشنامههای معتبر تشخیص داده میشود. در افراد مبتلا به زوال عقل با سابقه RBD، تشخیص احتمالی DLB را میتوان حتی بدون هیچ ویژگی اصلی یا نشانگر زیستی دیگری بر اساس مطالعه خواب که خواب REM را بدون آتونی نشان دهد، توجیه کرد زیرا اختلال رفتاری خواب REM یکی از پیشبینی کنندهترین علائم DLB است. البته شرایط مشابه RBD، مانند آپنه خواب شدید و اختلال حرکتی دوره ای اندام، برای تصمیمگیری در رابطه با ابتلا باید رد شود. ارزیابی و درمان سریع RBD زمانی اهمیت مییابد که سابقه قبلی خشونت یا آسیب در خواب وجود داشته باشد، زیرا میتواند احتمال رفتارهای خشونتآمیز رویاهای آتی را افزایش دهد. افراد مبتلا به RBD ممکن است نتوانند سابقه ای از رفتارهایی که هنگام خواب انجام میدهند، ارائه دهند، بنابراین با خانواده فرد نیز برای بررسی رفتارهای صورت گرفته، مشورت میشود. تک سؤال اختلال رفتار خواب REM حساسیت و ویژگی تشخیصی را در غیاب پلی سومنوگرافی با یک سؤال ارائه میدهد:
«آیا تا به حال به شما گفته شده یا به خودتان مشکوک شدهاید که رویاهای خود را هنگام خواب عملی میکنید در حالی که خواب هستید؟ برای مثال، مشت زدن، تکان دادن بازوها در هوا، انجام حرکات دویدن، و غیره؟»
از آنجایی که برخی از افراد مبتلا به RBD زوال عقل با اجسام لویی ندارند، یافتههای طبیعی از مطالعه خواب به تنهایی نمیتواند DLB را رد کند.
از سال ۲۰۰۱، جذب کم آیودین123-متایودوبنزیل-گوانیدین (123I-MIBG) هنگام تهیهٔ سینتیگرافی از میوکارد برای تشخیص این بیماری در آسیای شرقی (عمدتا ژاپن)، مورد استفاده قرار میگیرد اما این روش در ایالات متحده استفاده نمیشود. MIBG توسط پایانههای عصبی سمپاتیک جذب (مانند پایانههایی که قلب را عصب دهی میکنند) و توسط سینتی گرافی با ید123رادیواکتیو، برچسبگذاری ایزوتوپی میشود. اختلال عملکرد اتونومیک ناشی از آسیب به اعصاب قلب در بیماران مبتلا به DLB با جذب کمتر 123I-MIBG از قلب همراه است، به همین علت استفاده از این روش تشخیصی میتواند برای مشخص نمودن ابتلای فرد، مفید باشد.
هیچ آزمایش ژنتیکی برای تعیین اینکه یک فرد ممکن است به DLB مبتلا شود، وجود ندارد و طبق معیارهای انجمن زوال عقل با اجسام لویی، آزمایش ژنتیکی بهطور معمول توصیه نمیشود زیرا فقط موارد نادری از DLB ارثی هستند.
تشخیص افتراقی
بسیاری از بیماریهای تخریبکننده عصبی علائم شناختی و حرکتی مشابه زوال عقل با اجسام لویی دارند. تشخیص افتراقی شامل بیماری آلزایمر، سینوکلئینوپاتیهایی مانند زوال عقلی بیماری پارکینسون، بیماری پارکینسون، زوال عقل عروقی، آتروفی سیستم چندگانه، فلج فوق هسته ای پیشرونده،دژنراسیون کورتیکوبازال و سندرم کورتیکوبازال است.
علائم DLB میتواند به راحتی با دلیریوم اشتباه گرفته میشود یا در مواقع معدودی آن را به عنوان روانپریشی در نظر بگیرند. انواع علائم پرودرومال DLB با شروع نشانههای شبیه به دلیریوم و حملات روانی پیشنهاد شدهاست. تشخیص نادرست ابتلا به دلیریوم، به دلیل خطراتی که مصرف داروهای ضد روان پریشی برای افراد مبتلا به DLB دارد، یک نگرانی مهم بوده، به همین علت بررسی دقیق خصوصیاتی که میتواند مبتلایان DLB را از افراد مبتلا به دلیریوم تفاوت دهد، ضروری است. تصویربرداری PET یا SPECT که کاهش جذب ناقل دوپامین را نشان میدهد، میتواند به تشخیص DLB از دلیریوم کمک کننده باشند.
آسیبشناسی اجسام لویی نشان دهنده تأثیر بر سیستم عصبی اتونوم محیطی است. اختلال عملکرد اتونومیک کمتر در زوال عقل ایجاد شده در آلزایمر، دمانس فرونتوتمپورال یا دمانس عروقی مشاهده میشود، بنابراین وجود آن میتواند به تمایز این بیماریها از یک دیگر کمک کند؛ همچنین اسکنهای MRI اکثر مواقع ناهنجاریهایی را در مغز افراد مبتلا به زوال عقل عروقی نشان میدهند که ممکن است بهطور ناگهانی آغاز گردد اما این مسئله در مبتلایان به زوال عقل با اجسام لویی دیده نمیشود.
بیماری آلزایمر
DLB حتی در مرحله پرودرومال از AD قابل تشخیص است. اختلال حافظه کوتاه مدت در اوایل AD دیده میشود و یک ویژگی برجسته به حساب میآید، در حالی که نوسانات توجه، که یکی از علائم اصلی و در اغلب موارد اولین نشانهٔ زوال عقل با اجسام لویی است، کمتر رخ میدهد. بر خلاف AD، که در آن هیپوکامپ یکی از اولین ساختارهای مغزی است که تحت تأثیر قرار میگیرد و از دست دادن حافظه اپیزودیک (مربوط به رمزگذاری خاطرات) معمولاً اولین علامت آن است، اختلال حافظه بعداً به صورت تدریجی در DLB به وجود میآید.اختلال شناختی خفیف آمنستیک در افراد (که در آن از دست دادن حافظه علامت اصلی است)، میتواند بعدها به AD تبدیل شود، در حالی که افرادی که دارای اختلال شناختی خفیف غیر آمنستیک هستند (اختلالات در حوزههای زبانی، بینایی-فضایی و اجرایی برجسته تر است) احتمال ابتلای DLB بیشتری دارند. از دست دادن حافظه در DLB پیشرفت متفاوتی نسبت به AD دارد زیرا بخشهای پیشانی و اتصال تمپوروپاریتال مغز درگیر میشود. عامل تکفکیک کننده دیگر حافظه کلامی است که در آلزایمر آسیب کمتری میبیند.
۷۴٪ از افراد مبتلا به DLB، تأیید شده توسط کالبد شکافی، نقص در برنامهریزی و سازماندهی افکار داشتند، در حالی که این مسئله فقط در ۴۵٪ از افراد مبتلا به AD مشاهده شد. نقصهای پردازش دیداری-فضایی در اکثر افراد مبتلا به DLB وجود دارند، زودتر از AD ظاهر میشوند و مشخصتر هستند. توهمات معمولاً در اوایل دوره ابتلا به DLB رخ میدهد، اما این مسئله در مراحل آخر بیماری آلزایمر مشاهده میشود. آسیبشناسی AD نشان داد، سرعت انحطاط عصبی در آن بیشتر از DLB است. همچنین آزمایش مایع مغزی نخاعی (CSF) «الگوی آلزایمر» را حاوی پروتئین تاو بالاتر و آمیلوئید بتای پایین نشان داد.
تصویربرداری PET یا SPECT میتواند برای تشخیص کاهش جذب ناقل دوپامین و تشخیص AD از DLB استفاده شود.آتروفی شدید هیپوکامپ در AD نسبت به DLB بیشتر دیده شدهاست، اسکنهای MRI قبل از ایجاد زوال عقل (در طول مرحله اختلال شناختی خفیف)، حجم طبیعی هیپوکامپ را نشان میدهند؛ اما پس از ایجاد زوال عقل، MRI آتروفی بیشتری را در میان افراد مبتلا به AD ارزیابی میکند و کاهش آهستهتری در حجم مغزی در طول زمان در افراد مبتلا به DLB نسبت به افراد مبتلا به AD نشان میدهد. همچنین هنگام اسکن مغزی FDG-PET، علامت جزیرهای سینگولیت یکی از مشخصههای ابتلا به DLB بوده و قابل تمایز از بیماری آلزایمر است.
در شرق آسیا، به ویژه ژاپن، 123I-MIBG در تشخیص افتراقی DLB از AD مورد استفاده قرار میگیرد، زیرا کاهش جذب این ماده در اعصاب قلب تنها در اختلالات مرتبط با اجسام لویی دیده میشود. همچنین سایر نشانگرهای زیستی و حمایتی در تشخیص DLB و AD (حفظ ساختارهای لوب گیجگاهی، کاهش فعالیت لوب پسسری و افزایش فعالیت مغز در خواب SWS) مفید هستند.
سینوکلئینوپاتیها
زوال عقل با اجسام لویی، زوال عقل بیماری پارکینسون و بیماری پارکینسون، پس از بروز زوال عقل، از نظر بالینی مشابه هستند. هذیان در زوال عقل بیماری پارکینسون کمتر از DLB مشاهده میشود و افراد مبتلا به پارکینسون معمولاً کمتر درگیر توهمات بینایی نسبت به مبتلایان به DLB هستند. بروز لرزش در هنگام استراحت در DLB نسبت به بیماری پارکینسون کمتر است و علائم پارکینسونیسم در DLB متوازن تر بروز میکند. در آتروفی سیستم چندگانه، اختلال عملکرد اتونومیک زودتر ظاهر میشود و شدیدتر هستند و با حرکات ناهماهنگ همراه بوده در حالی که توهمات بینایی و نوسان شناختی کمتر از DLB رخ میدهند. همچنین مشکلات ادراری یکی از علائم اولیه همراه با آتروفی سیستم چندگانه بوده و اغلب به صورت شدید بروز میکنند.
دمانس فرونتوتمپورال
سندرم کورتیکوبازال، زوال عصبی کورتیکوبازال، فلج فوق هسته ای پیشرونده و دمانس فرونتومپورال اختلالاتی با ویژگیهای پارکینسونیسم و اختلال در مهارتهای شناختی هستند. مشابه DLB، تصویربرداری ممکن است کاهش جذب ناقل دوپامین را در این بیماریها نیز نشان دهد. سندرم و زوال عصبی کورتیکوبازال و فلج فوق هسته ای پیشرونده معمولاً با سابقه پزشکی و معاینه از DLB متمایز میشوند. برای مثال یکی از مشخصههای سندرم کورتیکوبازال نامتقارن بودن حرکات بدن هنگام راه رفتن است. در رایجترین انواع فلج فوق هسته ای پیشرونده تفاوتهایی در وضعیت، نگاه و حالات صورت وجود دارد و افتادن به سمت عقب نسبت به DLB شایع تر است. توهمات بینایی و نوسانات شناختی که در DLB دیده میشوند، نیز هنگام ابتلا به زوال عصبی کورتیکوبازال و فلج فوق هسته ای پیشرونده غیرعادی هستند.
مدیریت
مراقبتهای تسکینی-درمانی برای بهبود علائم این بیماری ارائه میشود، اما درمان یا روشی در حال حاضر وجود ندارد که بتواند پیشرفت سریع این بیماری را کُند، متوقف یا بهبود بخشد. هیچ دارویی برای مدیریت DLB، تا سال ۲۰۲۰ توسط سازمان غذا و داروی ایالات متحده (FDA) تأیید نشدهاست، اگرچه دونپزیل در ژاپن و فیلیپین برای درمان DLB مجوز دارد. بهطور کلی مطالعه کمی در مورد بهترین مدیریت برای علائم غیرحرکتی مانند اختلالات خواب و اختلال عملکرد خودکار انجام شدهاست؛ همچنین بیشتر اطلاعات دربارهٔ مدیریت اختلال عملکرد اتونوم، که در DLB نیز دیده میشود، بر اساس مطالعات افراد مبتلا به بیماری پارکینسون صورت پذیرفتهاست.
مدیریت DLB میتواند به دلیل نیاز به درمان متعادلِ همهٔ علائم، مانند اختلال عملکرد شناختی، ویژگیهای عصبی روانی، اختلالات مربوط به سیستم حرکتی و سایر علائم غیرحرکتی، چالشبرانگیز باشد. افراد مبتلا به DLB علائم بسیار متفاوتی دارند که در طول زمان دچار نوسان میشود و درمان یک علامت میتواند علامت دیگر را تشدید کند. مراقبت غیربهینه ممکن است ناشی از عدم هماهنگی بین پزشکانی باشد که علائم مختلف بیماری را درمان میکنند. به همین علت یک رویکرد چند رشتهای فراتر از تشخیص زودهنگام و دقیق که شامل آموزش و حمایت از مراقبین میشود، در درمان و مدیریت DLB نقش حیاتی دارد.
دارو درمانی
«دشوارترین تصمیم در مدیریت DLB مربوط به استفاده از داروهای ضد روان پریشی است… بیماران DLB بهطور ویژه در معرض خطر عوارض و مرگ و میر داروهای ضد روان پریشی هستند.»
—B.P. Boot (2015)، درمان جامع زوال عقل با اجسام لویی
مدیریت فارماکولوژیک DLB به علت اثرات نامطلوب داروها، پیچیدهاست، زیرا طیف گستردهای از علائم، نیازمند درمان هستند (شناختی، حرکتی، عصب روانپزشکی، خودمختاری و خواب). داروهایی که عوامل آنتیکولینرژیک و دوپامینرژیک را تنظیم میکنند میتوانند اثرات نامطلوبی در افراد مبتلا به DLB دارای روانپریشی داشته باشند و داروهایی که برای درمان روانپریشی استفاده میشوند و دارای ترکیبات ناسازگار اند، خطرات زیادی را برای مبتلایان به DLB به وجود میآورند. نمونه دیگر، مهار کنندههای استیل کولین استراز (AChEIs) هستند که برای کاهش اختلالات شناختی تجویز میشوند و میتوانند عوارض جانبی متعددی در علائم دیساتونومی ایجاد کنند. همچنین درمان علائم حرکتی با آگونیستهای دوپامین ممکن است علائم عصب-روانی را بدتر کند و درمان توهمات و بیماریهای روانی با آنتیسایکوتیکها باعث بروز تأثیرات مختلف و گاهی مرگ میشود.
در استفاده از داروهای ضد روان پریشی در افراد مبتلا به DLB به دلیل حساسیت به برخی از ترکیبات این داروها، احتیاط بسیاری صورت میگیرد. واکنشهای شدید و تهدیدکننده زندگی تقریباً در نیمی از افراد مبتلا به DLB رخ میدهد و میتواند حتی پس از مصرف یک دوز از این داروها منجر به مرگ شود، به همین علت تنها از داروهای ضد روان پریشی با خاصیت مسدود کنندگی گیرنده D2 دوپامین، آن هم به صورت محدود و اندک، استفاده میشوند. اکثر محققان بر این باور اند، استفاده نکردن از داروهای اعصاب، با وجود علائم اختلالات روانی، اغلب بهترین اقدام است. افراد مبتلا به زوال عقل اجسام لویی که داروهای اعصاب مصرف میکنند در معرض خطر ابتلا به سندرم بدخیم نورولپتیک، که یک بیماری تهدید کننده زندگی است، قرار میگیرند. هیچ شواهدی برای حمایت از اثر بخشی داروهای ضد روان پریشی برای درمان زوال عقل اجسام لویی وجود ندارد و ممکن است در صورت استفاده در افراد مسنِ مبتلا به زوال عقل، خطر اضافی سکته مغزی را نیز به همراه داشته باشد.
داروهایی با خواص آنتیکولینرژیک که از سد خونی مغزی عبور میکنند (از جمله داروهای ضدافسردگی سهحلقهای و داروهای بیاختیاری ادرار)، میتوانند باعث از دست دادن حافظه شوند. همچنین داروهای آنتیهیستامین دیفنهیدرامین (بنادریل)، داروهای خواب مانند زولپیدم و بنزودیازپینها ممکن است گیجی یا علائم عصبی-روانی را بدتر کنند. برخی از داروهای عمومی بیهوشی نیز باعث سردرگمی یا هذیان، هنگام بیدار شدن از خواب، در افراد مبتلا به زوال عقل اجسام لویی میشوند و معمولاً زوال دائمی را به همراه دارند.
علائم شناختی
شواهد قوی برای استفاده از مهار کنندههای استیل کولین استراز (AChEIs) در درمان مشکلات شناختی وجود دارد. این داروها شامل ریواستیگمین و دونپزیل هستند و به عنوان اولین تجویزات درمانی DLB در بریتانیا شناخته میشوند. حتی زمانی که AChEIها منجر به بهبود علائم شناختی نمیشوند، افرادی که از آنها استفاده میکنند، ممکن است بهطور کلی بیماری با وخامت کمتری داشته باشد، اگرچه اثرات نامطلوب گوارشی در زمان مصرف این داروها وجود داد. استفاده از این داروها کاهش اثرات نامطلوب بیماری، کاهش زحمت مراقبین و بهبود فعالیتهای روزمره زندگی را نشان دادهاست. مصرف AChEI باید با دقت شروع شود زیرا میتواند اختلال عملکرد اتونومیک یا اختلالات خواب را بدتر کند. شواهد کمتری برای اثربخشی ممانتین در DLB وجود دارد، اما ممکن است به تنهایی یا همراه با AChEI به دلیل عوارض جانبی کم آن مورد استفاده قرار گیرد. هنگام بروز علائم شناختی از تجویز داروهای آنتیکولینرژیک اجتناب میکنند زیرا باعث تشدید این علائم میشوند.
برای بهبود هوشیاری در طول روز، شواهد متفاوتی برای استفاده از محرکهایی مانند متیل فنیدیت و دکستروآمفتامین وجود دارد. اگرچه بدتر شدن علائم عصبی-روانی رایج نیست، اما میتواند خطر بروز روان پریشی را افزایش دهد.مدافینیل و آرمودافینیل نیز میتوانند برای کاهش خواب آلودگی در طول روز مؤثر باشند.
علائم حرکتی
به نظر میرسد علائم حرکتی در DLB تا حدودی کمتر به داروهایی که برای درمان بیماری پارکینسون استفاده میشوند، مانند لوودوپا، پاسخ میدهند. علاوه بر مورد فوق این داروها میتوانند علائم عصبی-روانی را نیز افزایش دهند. تقریباً از هر سه فرد مبتلا به DLB، یک نفر دچار علائم روان پریشی ناشی از لوودوپا میشود. اگر چنین داروهایی برای علائم حرکتی مورد نیاز باشد، معرفی محتاطانه با افزایش آهسته تا کمترین دوز ممکن، میتواند به جلوگیری از روان پریشی کمک کند.
داروی ضد تشنجِ زونیسامید از سال ۲۰۰۹ در ژاپن برای درمان بیماری پارکینسون و از سال ۲۰۱۸ برای درمان پارکینسونیسم در DLB تأیید شدهاست. با توجه به رویکرد رتبهبندی قطعیتِ GRADE، اطمینان بالایی وجود دارد که این دارو برای درمان علائم حرکتی در DLB مؤثر واقعاً میشود.
علائم عصبی-روانی
علائم عصبی-روانی DLB (پرخاشگری، اضطراب، بیتفاوتی، هذیان، افسردگی و توهم) همیشه نیاز به درمان ندارند. در خیلی از موارد عوارض جانبی داروها باعث ایجاد شدن این اختلالات میشود. کم شدن مصرف داروها، خود میتواند به کاهش برخی از علائم عصبی-روانی کمک کند، برای مثال اولین روش درمان توهمات بینایی، کاهش استفاده از داروهای دوپامینرژیک است که میتواند بروز توهم را افزایش دهد. اگر علائم عصبی-روانی جدیدی در مرحله ای از بیماری ظاهر شود، استفاده از داروهایی (مانند آنتی کولینرژیکها، داروهای ضد افسردگی سه حلقه ای، بنزودیازپینها و اپیوئیدها) که ممکن است در ایجاد این علائم نقش داشته باشند، بررسی میشوند.
در میان AChEIها، ریواستیگمین و دونپزیل میتوانند به کاهش علائم عصبی-روانی کمک کنند و فراوانی و میزان توهمات را در مرحلهای که هنوز شدید نشدهاند، بهبود بخشند. برای درمان روان پریشی و بیقراری روانی ناشی از DLB، شواهد کمی از اثر بخشی ممانتین، اولانزاپین و آریپیپرازول و شواهد کمتری برای اثربخشی کوئتیاپین وجود دارد. تحقیقات اندکی در استفاده از کلوزاپین برای درمان توهمات بیناییِ DLB صورت گرفته (اگرچه در بیماری پارکینسون مؤثر نشان داده شدهاست) و استفاده از آن مستلزم نظارت منظم خون است.
بیتفاوتی ممکن است با برخی از AChEIها درمان شود و توهم، هذیان، اضطراب و بیقراری را کاهش دهد. اکثر داروهایی که برای درمان اضطراب و افسردگی وجود دارند به اندازه کافی برای DLB بررسی نشدهاند.داروهای ضدافسردگی ممکن است بر خواب تأثیر بگذارند و RBD را بدتر کنند. از میرتازاپین و SSRIها، بسته به میزان تحمل دارویی و با توصیههای کلی برای استفاده از داروهای ضد افسردگی در زوال عقل، میتوان برای درمان افسردگی استفاده کرد. داروهای ضد افسردگی، با خواص آنتی کولینرژیکی که دارند، میتوانند باعث تشدید توهم و هذیان شوند. همچنین افراد مبتلا به سندرم کاپگراس ممکن است داروهای AChEI را تحمل نکنند.
اختلالات خواب
رفتارهای آسیب زا، در زمان از دست رفتن آتونی عضلانی، اولین اولویت درمانی اختلالات خواب است. RBD را میتوان با ملاتونین یا کلونازپام درمان کرد. داروهای خواب به دقت برای هر فرد مورد ارزیابی قرار میگیرند، زیرا خطر زمینخوردن، افزایش خوابآلودگی در طول روز و کاهش توانایی شناختی را به همراه دارند. ملاتونین از وقوع اختلالات جلوگیری میکند و جایگزین ایمنتری نسبت به دیگر داروها بهشمار میرود؛ زیرا کلونازپام میتواند ایجاد کننده زوال شناختی باشد و آپنه خواب را بدتر کند. برای برخی از افراد نیز مصرف ممانتین مفید است.
مودافینیل بهطور معمول برای پرخوابی استفاده میشود، اما هیچ شواهدی برای اثر بخشی آن در DLB وجود ندارد. داروهای ضد افسردگی (SSRIs, SNRIs، سه حلقهایها و MAOI), AChEI، بتا بلاکرها، کافئین و ترامادول نیز سبب تشدید RBD میشوند.
علائم اتونومیک
با افزایش علائم افت فشار خون ارتواستاتیک (هنگام ایستادن) کاهش دوز آنتیسایکوتیکهای آتیپیک یا دوپامینرژیک صورت میگیرد و مصرف داروهایی که برای فشار خون بالا به کار میروند، برای مدت کوتاهی قطع میشود؛ این مسئله به کاهش اثرات افت فشار در DLB کمک میکند. هنگامی که درمانهای غیردارویی برای افت فشار خون ارتواستاتیک مؤثر نیست، مصرف داروهایی مانند فلودروکورتیزون، دروکسیدوپا یا میدودرین پیشنهاد میشوند، اما این داروها تا به امروز بهطور خاص برای DLB مورد مطالعه قرار نگرفتهاند. تأخیر در تخلیه معده میتواند با داروهای دوپامینرژیک و یبوست با اپیوئیدها و داروهای آنتی کولینرژیک بدتر شود. آنتاگونیستهای موسکارینیک که برای مشکلات ادراری استفاده میشوند نیز اختلالات شناختی را در افراد مبتلا به دمانس اجسام لویی تقویت میکنند.
درمانهای دیگر
شواهدی با کیفیتی برای مدیریت غیردارویی DLB وجود ندارد، اما برخی از مداخلات برای درمان علائم مشابهی که در سایر زوال عقلها رخ میدهند مؤثر نشان داده شدهاند. برای مثال، فعالیتهای گروهی، موسیقی درمانی، فعالیت بدنی و کاردرمانی به درمان روان پریشی و بیقراری، همچنین ورزش و تمرین راهرفتن نیز میتواند به علائم حرکتی کمک کنند.درمان شناختی-رفتاری را میتوان برای کاهش افسردگی یا توهم آزمایش کرد، اگرچه شواهدی مبنی بر استفاده از آن در DLB وجود ندارد. فعالیت دیگر، نشانههای محیطی است که برای کمک به بازیابی حافظه استفاده میشود؛ در این فعالیت فرد مبتلا در محیطی قرار میگیرد که امکان به یادآوری خاطراتش را داشته باشد.
اولین قدم در مدیریت اختلالات خواب، ارزیابی استفاده از داروهایی است که بر خواب تأثیر میگذارند و آموزشهایی را در مورد بهداشت خواب ارائه میدهند. فراوانی و شدت RBD ممکن است با درمان آپنه خواب، در صورت وجود، کاهش یابد.
برای اختلال عملکرد اتونومیک، چندین استراتژی غیر دارویی مانند تغییرات رژیم غذایی شامل اجتناب از وعدههای غذایی پرچرب و غذاهای شیرین، خوردن وعدههای غذایی کوچکتر و مکرر، پیادهروی بعد از غذا و افزایش مایعات یا فیبر غذایی برای درمان یبوست، میتواند مفید باشد.ملینها نرمکنندهٔ مدفوع و ورزش نیز به بهبود یبوست کمک میکند. با پرهیز از الکل و غذاهای تند و استفاده از ملافههای نخی و لباسهای گشاد میتوان به تعریق زیاد و کاهش اختلالات اتونومیک کمک کرد.
ورزش در حالت نشسته یا دراز کشیده و ورزش در آب (آکواتراپی) به حفظ شرایط طبیعی بدن کمک میکند.جوراب واریس، بالا بردن سر تخت خواب و افزایش مصرف مایعات یا نمک خوراکی را میتوان برای اختلالِ کاهش فشار خون ارتواستاتیک به کار برد. برای کاهش شکستگی در افراد در معرض خطر افتادن، غربالگری تراکم مواد معدنی استخوان و آزمایش سطح ویتامین D استفاده میشود و به مراقبان در مورد اهمیت پیشگیری از افتادن آموزش میدهند. نشان داده شدهاست که فیزیوتراپی برای زوال عقل بیماری پارکینسون مفید است، اما تا سال ۲۰۲۰، هیچ مدرکی برای حمایت از فیزیوتراپی در افراد مبتلا به DLB وجود ندارد.
مراقبت
آموزش مراقبان برای مدیریت علائم عصبی-روانی (مانند بیقراری و روان پریشی) یکی از توصیههای اساسی است. به دلیل علائم عصبی-روانی مرتبط با DLB، پیشآگهیهای نیازمند ارائه به مراقبان بیشتر از AD بوده، با این وجود آموزش مراقبان به اندازه بیماری AD و پارکینسون بهطور کامل مورد مطالعه قرار نگرفتهاست. عوامل متعددی باعث سختی مراقبت در DLB میشوند؛ نوسانات عاطفی، بیتفاوتی، روان پریشی، پرخاشگری، بیقراری، و رفتارهای شبانه مانند پاراسومنیا که منجر به از دست دادن خود مراقبتی، زودتر از آلزایمر میشود، نمونه ای از این موارد هستند. مراقبان گاهی افسردگی و خستگی را تجربه میکنند و نیاز به حمایت افراد دیگر دارند. سایر اعضای خانواده که در مراقبت روزانه حضور ندارند، اغلب رفتارهای نوسانی را مشاهده نمیکنند و استرسی که بر مراقب وارد میشود، تشخیص نمیدهند، به همین علت ممکن است خللهایی در حمایت از افراد مبتلا به DLB توسط مراقبینشان ایجاد شود. آموزش مراقبین نه تنها ناراحتی و مشکلات آنان را کاهش میدهد، بلکه باعث افزایش مدیریت بیماری و کم شدن علائم برای فرد مبتلا به زوال عقل نیز میشود.
مدیریت توهمات بصری یکی از دشوارترین وظایف مراقبین در DLB بوده و آموزش مراقبان برای تغییر موضوع و پرت کردن حواس افراد در هنگام مواجهه با توهمات مؤثرتر از بحث بر سر واقعی بودن یا نبودن توهم است. راهبردهای مقابله ای به دلیل نداشتن عوارض خطرناک، حتی اگر شواهدی برای اثربخشی آنها وجود نداشته باشد، میتواند کمک کننده باشد. یکی از راهبردها، ترغیب فرد مبتلا به مشاهده پدیده ای در دور دست است. روشهای دیگر شامل نشان دادن یک عکس، دستور به تمرکز یا سعی بر لمس توهمات، صبور ماندن برای رفع خود به خودی و صحبت با فرد دربارهٔ تصورات میشود. هذیانها و توهمات ممکن است با افزایش نور در شب کاهش یابند، همچنین باید اطمینان حاصل شود که شب هنگام که فرد مبتلا به DLB در خواب است، نوری وجود نداشته باشد.
با افزایش خطر عوارض جانبی داروهای ضد روان پریشی برای افراد مبتلا به DLB، مراقبان آموزش دیده و آگاه میتوانند به عنوان حامیان افراد مبتلا به DLB عمل کنند. اگر ارزیابی یا درمان در اتاق اورژانس مورد نیاز باشد، مراقب میتواند خطرات استفاده از آنتی سایکوتیکها را برای پزشکان غیر متخصص توضیح دهد. آموزش مراقب، نظارت فعال، شناسایی منابع درد و افزایش تعامل اجتماعی میتواند به حداقل رساندن بیقراری ناشی از بیماری کمک کند. افراد مبتلا به زوال عقل ممکن است نتوانند در مورد درد خود صحبت کنند، درد خود یک محرک رایج برای بیقراری است. دستبندهای هشدار نوسانات علائم حیاتی پزشکی یا هشدارهای مربوط به حساسیت دارویی در دسترس هستند و میتوانند برای مراقبت از مبتلایان به DLB کمک کند. زمانی که خطر سقوط وجود دارد، ارزیابی ایمنی خانه انجام میشود. نردهها و صندلیهای حمام نیز میتوانند به جلوگیری از سقوط هنگام شستشو استفاده شوند.
افراد و مراقبان آنها بهتر است در مورد نیاز به بهبود ایمنیِ اتاق خواب برای علائم RBD مشاوره شوند. با کاهش ارتفاع تخت، قرار دادن تشک پایین تخت برای کاهش ضربه ناشی از افتادن و برداشتن اجسام نوک تیز از اطراف تخت یا بالشتک کردن آنها، میتوان از آسیبهای ناشی از افتادن یا پریدن از تخت جلوگیری کرد. سیستمهای هشدار تخت به راه رفتن در خواب کمک میکنند و ممکن است خوابیدن در اتاق دیگر برای هم اتاقیها ایمن تر باشد. همچنین اسلحههای سرد و گرم باید دور از دست، ترجیحاً مکان قفل شده، نگهداری شوند.
توانایی رانندگی ممکن است در اوایل DLB به دلیل توهمات بینایی، مسائل حرکتی مربوط به پارکینسونیسم و نوسانات در توانایی شناختی مختل شود و در برخی مواقع رانندگی برای فرد بیمار خطرناک است. توانایی رانندگی به عنوان بخشی از مدیریت بیماری، ارزیابی میشود و اعضای خانواده معمولاً تعیین میکنند که چه زمانی فرد توانایی رانندگی را ندارد.
پیشآگهی
تا سال ۲۰۲۱، هیچ درمانی برای DLB شناخته نشدهاست.پیش آگهی DLB به خوبی مورد مطالعه قرار نگرفتهاست و مطالعات اولیه دارای محدودیتهای متعدد تجربی، مانند اندازه نمونه کم و سوگیری انتخاب هستند. نسبت به آلزایمر و سایر دمانسها، DLB بهطور کلی پر هزینه تر بوده و منجر به نرخ بالاتر ناتوانی، بستری شدن در بیمارستان و کاهش امید به زندگی و کیفیت زندگی میشود. افسردگی، بیتفاوتی و توهمات بصری یکی از مهمترین عوامل کاهش کیفیت زندگی هستند. زمانی که ژن APOE یا زمانی که AD یا نشانگرهای زیستی آن نیز وجود داشته باشند، زوال ممکن است سریعتر اتفاق بیفتد. شدت افت فشار خون ارتواستاتیک نیز پیش آگهی بدتری را پیشبینی میکند. تصور میشد که نقص بینایی-فضایی در اوایل دوره DLB پیشبینیکننده افزاش سرعت زوال باشد، اما مطالعات جدیدتر ارتباطی میان این علائم پیدا نکردند و این مسئله را رد میکنند.
تعیین کلی مسیر زوال شناختی در DLB به دلیل نرخ بالای تشخیص از دست رفته دشوار است. دوره تأخیرِ معمولِ یک ساله در ایالات متحده و ۱٫۲ ساله در انگلستان برای تشخیص DLB به این معنی است که یک خط پایه که از آن میتوان وخامت بیماری را اندازهگیری کرد، وجود ندارد. در مقایسه با آلزایمر، که بهتر و سریع تر تشخیص داده میشود، باور بر این است که حافظه برای مدت طولانی تری حفظ میشود، در حالی که تسلط کلامی میتواند سریعتر از بین برود. رایجترین ابزارهای مورد استفاده برای ارزیابی شناخت ممکن است شایعترین نقصهای شناختی در DLB را شناسایی نکنند و ارزیابیهای دیگری نیاز باشد. علائم عصبی-روانی در DLB بیشتر از AD وجود دارند و معمولاً زودتر ظاهر میشوند، بنابراین پیش آگهی کمتر در افراد مبتلا به DLB ممکن است سبب زوال شناختی سریعتر، نیاز بیشتر به مراقبتهای پزشکی و امید به زندگی پایینتر شود. میزان بستری شدن در بیمارستان در مبتلایان به زوال عقل با اجسام لویی در مقایسه با AD به دلیل توهمات مکرر، گیجی و به دنبال آن زمینخوردن و عفونت معمولاً بیشتر است.
پیشبینی امید به زندگی در DLB دشوار بوده زیرا دادههای مطالعاتی محدودی در دسترس است. میزان عمر بیمار ممکن است از نقطه شروع بیماری یا نقطه تشخیص تعریف شود. از آنجایی که DLB میتواند به سرعت یا آهسته پیشرفت کند، تنوع زیادی در میزان طول عمر وجود دارد. یک متاآنالیز در سال ۲۰۱۹ میانگین آنالیز بقا پس از تشخیص را ۴٫۱ سال ارزیابی نمود. میانگین به دست آمده از امید به زندگی در DLB، نسبت به آلزایمر، ۱٫۶ سال از زمان تشخیص بیماری کمتر است. یک بررسی در سال ۲۰۱۷ امید به زندگی از زمان شروع بیماری را بین ۵٫۵ تا ۷٫۷ سال و بعد از تشخیص را بین ۱٫۹ تا ۶٫۳ سال نشان داد. تفاوت در این شاخص بین AD و DLB میتواند به این دلیل باشد که تشخیص DLB دشوارتر بوده و ممکن است بعد از گذشت زمان زیادی از بیماری، تشخیص داده شود. یک نظرسنجی آنلاین از ۶۵۸ پاسخدهنده نشان داد، پس از تشخیص، بیش از ۱۰٪ افراد مبتلا، در طول یک سال جان خود را از دست دادند، ۱۰٪ بیش از ۷ سال زندگی کردند، و برخی حتی بیش از ۱۰ و برخی دیگر در حدود ۲۰ سال زندگی کردند. زمانی که توهمات بصری، راه رفتن غیرطبیعی و اختلالات شناختی متغیر، در اوایل بیماری وجود داشته باشند، بهطور معمول امید به زندگی کوتاهتر است.
وجود ترس و اضطراب برای افراد مبتلا به زوال عقل اجسام لویی و مراقبین آنها بسیار شایع است. طیف وسیعی از پاسخهای احساسی در مورد آینده زندگی فرد دارای اجسام لویی، ترس از توهم، سقوط، کابوسهای شبانه در نتیجه RBD، اثرات خستگی و فرسودگی ذهنی، نوسانات خلقی، افسردگی، دلیریوم و خشونت به وجود میآید. برای حفظ روحیه اجتماعی اغلب به مقدار زیادی حمایت فیزیکی از طرف دوستان و خانواده نیاز است. افراد مبتلا به زوال عقل اجسام لویی، نیاز اجتماعی گستردهتری دارند، زیرا به دلیل افزایش نیازهای فیزیکی و ناتوانیهای ذهنی و جسمی حضور در رویدادهای اجتماعی را کمتر تجربه میکنند. ابعادِ گسترده نیاز اجتماعی افراد مبتلا به DLB سبب شده، اطرافیان فرد گزارشهایی از فشارها و تداخلات در زندگی شخصی را که میتواند منجر به نارضایتی و رنجش آنها هنگام برقراری ارتباط با بیمار شود را ارائه دهند.
در اواخر بیماری، افراد ممکن است نتوانند از خود مراقبت کنند. زمینخوردن - ناشی از عوامل بسیاری از جمله پارکینسونیسم، دیساتونومی و ضعف - باعث افزایش عوارض و علائم جسمانی در این افراد میشود. عدم رشد،پنومونی آسپیراسیون و عارضه دیسفاژی (مشکل در بلع)، که ناشی از دیساتونومی هستند، بیماریهای قلبی عروقی و سپسیس نیز از علل شایع مرگ و میر در افراد مبتلا به زوال عقل اجسام لویی بهشمار میروند.
اپیدمیولوژی
طبق آمار در سال ۲۰۲۱، تمام دمانسهای اجسام لویی به عنوان یک گروه، دومین شکل شایع زوال عقل عصبی پس از AD هستند. DLB خود یکی از سه نوع شایع زوال عقل، به همراه AD و دمانس عروقی است.
معیارهای تشخیصی برای DLB قبل از سال ۲۰۱۷ بسیار خاص اما نه چندان حساس بودند، به گونه ای که بیش از نیمی از موارد ابتلا، از زمانی که این بیماری کشف شد، نادیده گرفته شدند. زوال عقل با اجسام لویی تا سال ۲۰۲۱ کمتر شناخته شده بود، از همین رو اطلاعات کمی در مورد اپیدمیولوژی آن وجود دارد.بروز و شیوع DLB بهطور دقیق شناخته نشده، اما برآوردها با شناخت بهتر این بیماری از سال ۲۰۱۷ در حال افزایش است.
حدود ۰٫۴٪ از افراد بالای ۶۵ سال به DLB مبتلا بوده و بین ۱ تا ۴ نفر از هر ۱۰۰۰ نفر هر ساله به این بیماری مبتلا میشوند. علائم، معمولاً بین ۵۰ تا ۸۰ سالگی بروز میکنند (بهطور متوسط ۷۶ سالگی) و تشخیص آن قبل از ۶۵ سالگی غیر معمول نیست. تصور میشود که DLB در مردان کمی شایعتر از زنان باشد، اما یک بررسی در سال ۲۰۱۴ این دیدگاه را به چالش کشید و توزیع جنسیتی را نامشخص ارزیابی نمود. تخمین زده میشود که ۱۰ تا ۱۵ درصد از زوال عقلهای تشخیص داده شده از نوع اجسام لویی باشند، این تخمینها برای کسانی که در مطالعات بالینی هستند، به ۲۳ درصد افزایش مییابد.
یک مطالعه در کشور فرانسه نشان داد که بروز این بیماری در افراد ۶۵ سال به بالا، تقریباً چهار برابر بیشتر از مطالعات یکسان در آمریکا است (۳۲ آمریکایی در مقابل ۱۱۲ فرانسوی در هر ۱۰۰۰۰۰ نفر در سال)؛ با این تفاوت که مطالعه صورت گرفته در ایالات متحده افراد مبتلا به پارکینسونیسم خفیف یا بدون پارکینسون را از مطالعه خارج نکرد (آنها را در بررسی آماری خود، غیر مبتلا به DLB به حساب آورد)، در حالی که مطالعه مشابه در فرانسه مبتلایان پارکینسونیسم را در ابتدای آزمایش غربالگری نمود. هیچیک از مطالعات بهطور سیستماتیک، برای تشخیص RBD ارزیابی نشد، بنابراین در هر دو مطالعه، آمار کمتری از میزان واقعی ابتلا، تشخیص داده شدهاست. یک مطالعه خانه به خانه نیز در ژاپن شیوع این بیماری را ۰٫۵۳٪ برای افراد ۶۵ سال به بالا و یک مطالعه مشابه در اسپانیا آمار یکسانی از مبتلایان در این کشور نشان داد.
تاریخچه
فردریک لویی (۱۸۸۵–۱۹۵۰) اولین کسی بود که رسوبات پروتئینی غیرطبیعی را در اوایل دهه ۱۹۰۰ کشف کرد. در سال ۱۹۱۲، با مطالعه بیماری پارکینسون، یافتههای اجسام انکلوزیونی درگیر در عصب واگ، هسته بازالیس و سایر نواحی مغز را شرح داد. او کتابی به نام «مطالعه تون و حرکت عضلات» منتشر کرد که نتیجه تحقیقات سیستماتیکش در مورد فیزیولوژی، کلینیک، آسیبشناسی و پاتوژنز پارکینسون بود. او تنها در سال ۱۹۲۳ و سال بعدش در یک مقاله مختصر، هرگز دوباره به یافتههای خود اشاره نکرد.
در سال ۱۹۶۱، اوکازاکی و همکارانش در دو مورد کالبد شکافی، گزارشی از وابستگی زوال عقل با اجسام انکلوزیونیِ لویی منتشر کردند. زوال عقل با اجسام لویی در یک کالبد شکافی توسط روانپزشک و نوروپاتولوژیست ژاپنی به نام کنجی کوساکا در سال ۱۹۷۶ توضیح داده شد. کوساکا چهار سال بعد برای اولین بار، پس از ۲۰ مورد کالبد شکافی، اصطلاح بیماری اجسام لویی را پیشنهاد کرد. در ابتدا تصور میشد DLB نادر است تا اینکه در دهه ۱۹۸۰ رنگآمیزی آلفا سینوکلئین کشف و اجسام لویی در کالبد شکافی مغز قابل شناسایی شد، همین مسئله باعث آسانی تشخیص این بیماری گردید. کوساکا و همکارانش سی و چهار مورد را در ۱۹۸۴ و در بررسی یکسان، چهار مورد دیگر در بریتانیا توسط گیب و همکاران کالبدشکافی و تحلیل شدند. سه سال بعد مجله نورولوژیِ برین، توجه جهان غرب را به بررسیهای این فرد ژاپنی جلب کرد و سبب شد سال ۱۹۸۸، بورکهارت و همکارانش اولین توصیف کلی از بیماریهای مشتق شده از اجسام لویی را منتشر کنند.
با وجود اینکه که محققان ژاپنی، بریتانیایی و آمریکایی در دهه ۱۹۹۰ دریافتند که DLB یک زوال عقل شایع است، همچنان هیچ دستورالعمل تشخیصی مشترک و مورد اعتمادی وجود نداشت و هر گروه از اصطلاحات و روشهای متفاوتی استفاده میکرد. پژوهشگران مختلف به این نتیجه رسیدند، پیشبرد صحیح و علمی تحقیقات بر روی این بیماری رویکردی مشارکتی نیاز دارد، به همین علت کنسرسیوم DLB تأسیس شد و در سال ۱۹۹۶، اصطلاح زوال عقل با اجسام لویی مورد توافق قرار گرفت. همچنین به مرور زمان اولین معیارها برای تشخیص و مدیریت DLB مورد بررسی و توافق قرار گرفت.
دو اکتشافات سال ۱۹۹۷، اهمیت اجسام انکلوزیونی لویی را در فرایندهای زوال عصبی نشان داد:
- جهش در ژن SNCA که پروتئین آلفا سینوکلئین را رمزگذاری میکند و در مبتلایان به بیماری پارکینسون دیده میشود.
- کشف خاصیت ایمونواسی اجسام و نوریتهای لویی در آلفا-سینوکلئین که سبب شناخته شدن تجمع آلفا سینوکلئین به عنوان اولین عامل شکلگیری سینوکلئینوپاتی شد.
بین سالهای ۱۹۹۵ تا ۲۰۰۵، کنسرسیوم DLB سه گزارش اجماعی در مورد DLB صادر کرد. DLB در ویرایش چهارم DSM (DSM-IV-TR، منتشر شده در سال ۲۰۰۰) تحت عنوان «زوال عقل به دلیل سایر شرایط عمومی پزشکی» نام برده شد. در دهه ۲۰۱۰ نیز بررسی احتمال وجود علت ژنتیکی در این بیماری، آغاز گردید. چهارمین گزارش کنسرسیوم در سال ۲۰۱۷ صادر شد و وزن تشخیصی RBD و 123I-MIBG اسکن میوکارد، برای تشخیص DLB، افزایش یافت.
جامعه و فرهنگ
نویسنده و شاعر بریتانیایی مروین پیک در سال ۱۹۶۸ درگذشت و پس از مرگ به عنوان یک مورد احتمالی مبتلا به DLB، در مطالعه ای که در سال ۲۰۰۳ توسط جاما نورولوژی صورت گرفت، تشخیص داده شد. این مطالعات بر اساس نشانههایی در کار و نامههای وی از جمله زوال پیشرونده، کاهش نوسان شناختی، بدتر شدن عملکرد بینایی-فضایی، کاهش دامنه توجه، توهمات و هذیان، وجود داشت، به این نتیجه رسید که مروین پیک ممکن است، اولین مورد شناخته شده باشد که DLB علت احتمالی مرگ آن بودهاست.
رابین ویلیامز، بازیگر و کمدین آمریکایی، زمان خودکشی در ۱۱ اوت ۲۰۱۴، به بیماری پارکینسون مبتلا بود. به گفته همسرش، ویلیامز افسردگی، اضطراب و پارانویای فزاینده را به خاطر بیماری اش تجربه میکرد؛ او در ادامه عنوان نمود، کالبد شکافی ویلیامز، بیماری منتشر اجسام لویی را تشخیص دادهاست. در زمان انتشار گزارش کالبد شکافی علت بیماری، زوال عقل منتشر اجسام لویی در نظر گرفته شده بود. دنیس دیکسون، سخنگوی انجمن زوال عقل اجسام لویی، این تمایز را اینگونه توضیح داد: «دمانس منتشر اجسام لویی که معمولاً بیماری منتشر اجسام لویی نامیده میشود، به زمینه اساسی بیماری اشاره دارد.» به گفته دیکسون، «اجسام لویی بهطور کلی در توزیع داخل مغز محدود هستند، اما در DLB، اجسام لویی بهطور گسترده در سراسر مغز پخش میشوند، همانگونه که در مورد رابین ویلیامز وجود داشت.»، علت بیماری زوال عقل با اجسام لویی تشخیص داده شد. همچنین مک کیث، استاد و محقق زوال عقل اجسام لویی، نیز اظهار داشت که علائم ویلیامز و یافتههای کالبد شکافی، ابتلای او به DLB را نشان دادهاست.
تحقیقهای جدید
شناسایی بیومارکرهای پرودرومال در DLB، باعث آغاز سریع تر درمان میشود، توانایی غربالگری افراد و اندازهگیری اثربخشی در کارآزماییهای بالینی را بهبود میبخشد و به خانوادهها و پزشکان کمک میکند، برای مداخلات اولیه و آگاهی از عوارض جانبی بالقوهٔ استفاده از داروهای ضد روان پریشی برنامهریزی کنند. معیارهایی در سال ۲۰۲۰ ایجاد شد تا به محققان کمک کند DLB را در مرحله پیش زوال عقل تشخیص دهند. سه سندرم پیشنهادی پرودرومال برای DLB شامل اختلال شناختی خفیف همراه با اجسام لویی (MCI-LB)، دلیریوم همراه با شروع DLB و اختلالات روانی همراه با DLB میشود که ممکن است با یک دیگر همپوشانی نیز داشته باشند. از سال ۲۰۲۰، موضع گروه مطالعات تشخیصی DLB این است که معیارهای MCI-LB را میتوان توصیه کرد، اما تشخیص DLB با شروع دلریوم و اختلالات روانی بدون نشانگرهای زیستی دقیق تر، دشوار است. با این وجود، اختلالات روانی دیررس شدید میتواند نشانهای برای در نظر گرفتن زوال عقل اجسام لویی باشد و دلیریوم غیرقابل توضیح احتمال DLB پرودرومال را افزایش میدهد.
تشخیص DLB با استفاده از معیارهای کنسرسیوم DLB انجام میشود، اما یک مطالعه در سال ۲۰۱۷ روی نمونههای پوستی از ۱۸ فرد مبتلا به DLB نشان داد که همه آنها دارای رسوبات آلفا سینوکلئین فسفریله بودند، در حالی که هیچیک از آن بررسی و نظارتی بر روی پوست خود نکرده بودند، این تحقیق کوچک نشان میدهد، در صورت بررسی و تأیید پذیری، پوست نیز میتواند پتانسیل تشخیصی برای DLB ارائه دهد. سایر نشانگرهای زیستی بالقوهٔ در حال ارزیابی، الکتروانسفالوگرافی کمی، بررسی تصویربرداری از ساختارهای مغزی و اندازهگیری سینوکلئینوپاتی در مایع مغزی-نخاعی هستند. آزمایشهای تجاری بیوپسی پوست برای DLB در ایالات متحده وجود دارد و FDA مجوز «پیشرفت موفقیتآمیز» را برای آزمایش مایع مغزی-نخاعی دادهاست؛ اما همچنان تا سال ۲۰۲۱، نقش این آزمایشها در فرایند بالینی ثابت نشدهاند. بررسیهای دیگر برای تشخیص آلفا سینوکلئین به وسیله آزمایش خون نیز همچنان در دست مطالعه هستند.
تمرین ذهن، تحریک عمقی مغز و تحریک جریان مستقیم جمجمهای در بیماری پارکینسون و آلزایمر بیشتر از زوال عقل با اجسام لویی مورد مطالعه قرار گرفتهاست و میتوانند درمانهایی بالقوه برای DLB باشند. چهار کارآزمایی بالینی برای درمان علائم پارکینسون در DLB به وسیله این دارو تا سال ۲۰۲۱ صورت گرفته، اما مطالعات بیشتری برای ارزیابی خطر در مقابل فواید، عوارض جانبی و استفاده طولانیمدت مورد نیاز است.
استراتژیهای مداخله در حال تحقیق، شامل اصلاح سِیر بیماری با استفاده از ایمونوتراپی، ژن درمانی، درمان با سلولهای بنیادی و کاهش تجمع آمیلوئید بتا یا آلفا سینوکلئین است. اغلب درمانهای تحت مطالعه از سال ۲۰۱۹ با هدف کاهش سطح آلفا سینوکلئین در مغز (با داروهای دارویی نیز آمبروکسول، NPT200-11 و E2027) یا استفاده از ایمونوتراپی برای کاهش التهاب عصبی گسترده ناشی از رسوبات آلفا سینوکلئین صورت پذیرفتهاست.
جستارهای وابسته
یادداشتها
واژهنامه
آثار ذکر شده
- Aminoff MJ, Greenberg DA, Simon RP (2005). "Chapter 7: Movement disorders". Clinical Neurology (6th ed.). Lange: McGraw-Hill Medical. pp. 241–245. ISBN 978-0-07-142360-1.
- Armstrong MJ (February 2019). "Lewy Body Dementias". Continuum (Minneap Minn) (Review). 25 (1): 128–146. doi:10.1212/CON.0000000000000685. PMID 30707190. S2CID 73423732.
- Armstrong MJ (2021). "Advances in dementia with Lewy bodies". Ther Adv Neurol Disord (Review). 14: 17562864211057666. doi:10.1177/17562864211057666. PMC 8613883. PMID 34840608.
-
Arnaoutoglou NA, O'Brien JT, Underwood BR (February 2019). "Dementia with Lewy bodies – from scientific knowledge to clinical insights". Nat Rev Neurol. 15 (2): 103–112. doi:10.1038/s41582-018-0107-7. PMID 30559465. S2CID 56176586. Archived from the original on July 16, 2020.
در سال ۱۹۷۶، کنجی کوساکا و همکارانش در اولین مورد کالبدشکافی پس از مرگ، در فرد مبتلا به زوال عقل زودرس (پیش از سالخوردگی)، مغز را دارای آسیب ناشی از «اجسام لویی» توصیف کردند و در سال ۱۹۸۴، کوساکا اصطلاح «بیماری منتشر اجسام لویی» را برای اولین بار مورد استفاده قرار داد.
- Arnaldi D, Antelmi E, St Louis EK, Postuma RB, Arnulf I (December 2017). "Idiopathic REM sleep behavior disorder and neurodegenerative risk: To tell or not to tell to the patient? How to minimize the risk?". Sleep Med Rev (Review). 36: 82–95. doi:10.1016/j.smrv.2016.11.002. PMID 28082168.
- Bartels, Else Marie; Lund, Hans; Hagen, Kåre Birger; Dagfinrud, Hanne; Christensen, Robin; Danneskiold-Samsøe, Bente (October 2007). "Aquatic exercise for the treatment of knee and hip osteoarthritis". Cochrane Database of Systematic Reviews. Chichester, UK: John Wiley & Sons, Ltd. doi:10.1002/14651858.cd005523.pub2.
-
Bentley A, Morgan T, Salifu Y, Walshe C (December 2021). "Exploring the experiences of living with Lewy body dementia: an integrative review". J Adv Nurs (Review). 77 (12): 4632–4645. doi:10.1111/jan.14932. PMID 34146346.
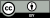 Material was copied from this source, which is available under a Creative Commons Attribution 4.0 International License.
Material was copied from this source, which is available under a Creative Commons Attribution 4.0 International License. - Berge G, Sando SB, Rongve A, Aarsland D, White LR (November 2014). "Apolipoprotein E ε2 genotype delays onset of dementia with Lewy bodies in a Norwegian cohort". J. Neurol. Neurosurg. Psychiatry. 85 (11): 1227–1231. doi:10.1136/jnnp-2013-307228. PMC 4215279. PMID 24639435.
- Boot BP (2015). "Comprehensive treatment of dementia with Lewy bodies". Alzheimers Res Ther (Review). 7 (1): 45. doi:10.1186/s13195-015-0128-z. PMC 4448151. PMID 26029267.
- Boot BP, McDade EM, McGinnis SM, Boeve BF (December 2013). "Treatment of dementia with Lewy bodies". Curr Treat Options Neurol (Review). 15 (6): 738–764. doi:10.1007/s11940-013-0261-6. PMC 3913181. PMID 24222315.
- Burghaus L, Eggers C, Timmermann L, Fink GR, Diederich NJ (February 2012). "Hallucinations in neurodegenerative diseases". CNS Neurosci Ther (Review). 18 (2): 149–159. doi:10.1111/j.1755-5949.2011.00247.x. PMC 6493408. PMID 21592320.
- Chatzikonstantinou, Simela; McKenna, Jack; Karantali, Eleni; Petridis, Fivos; Kazis, Dimitrios; Mavroudis, Ioannis (May 2021). "Electroencephalogram in dementia with Lewy bodies: a systematic review". Aging Clinical and Experimental Research. 33 (5): 1197–1208. doi:10.1007/s40520-020-01576-2. ISSN 1720-8319. PMID 32383032.
- Cheng ST (August 2017). "Dementia caregiver burden: a research update and critical analysis". Curr Psychiatry Rep (Review). 19 (9): 64. doi:10.1007/s11920-017-0818-2. PMC 5550537. PMID 28795386.
- Chung EJ, Kim SJ (May 2015). "(123)I-Metaiodobenzylguanidine myocardial scintigraphy in Lewy body-related disorders: a literature review". J Mov Disord (Review). 8 (2): 55–66. doi:10.14802/jmd.15015. PMC 4460541. PMID 26090077.
- Connors MH, Quinto L, McKeith I, et al. (November 2018). "Non-pharmacological interventions for Lewy body dementia: a systematic review". Psychol Med (Review). 48 (11): 1749–1758. doi:10.1017/S0033291717003257. PMC 6088773. PMID 29143692.
-
Diamond A (2013). "Executive functions". Annual Review of Psychology. 64: 135–168. doi:10.1146/annurev-psych-113011-143750. PMC 4084861. PMID 23020641.
توافق کلی در بین محققان این است که سه عملکرد اجراییِ (EF) اصلی وجود دارد: ۱. بازداری [کنترل بازدارنده، از جمله خودکنترلی (بازداری رفتاری) و کنترل تداخل (توجه انتخابی و بازداری شناختی)] ۲. حافظه کاری (WM) ۳. انعطافپذیری شناختی (همچنین تغییر شناخت، انعطافپذیری ذهنی، یا تغییر مجموعه ذهنی نیز نامیده میشود و ارتباط نزدیکی با خلاقیت دارد). از این سه نوع عملکرد، عملکردهایی با مرتبه بالاتر مانند استدلال، حل مسئله و برنامهریزی ساخته میشود.
- Donaghy PC, O'Brien JT, Thomas AJ (January 2015). "Prodromal dementia with Lewy bodies". Psychol Med (Review). 45 (2): 259–268. doi:10.1017/S0033291714000816. PMID 25066469. S2CID 21628548. Archived (PDF) from the original on July 20, 2021.
- Engelhardt E (October 2017). "Lafora and Trétiakoff: the naming of the inclusion bodies discovered by Lewy". Arq Neuropsiquiatr (Historical article). 75 (10): 751–753. doi:10.1590/0004-282X20170116. PMID 29166468.
- Engelhardt E, Gomes M (2017). "Lewy and his inclusion bodies: Discovery and rejection". Dement Neuropsychol. 11 (2): 198–201. doi:10.1590/1980-57642016dn11-020012. PMC 5710688. PMID 29213511.
- Gallman S (November 4, 2015). "Robin Williams' widow speaks: Depression didn't kill my husband". CNN. Archived from the original on November 4, 2015. Retrieved April 6, 2018.
- Goedert M, Jakes R, Spillantini MG (2017). "The synucleinopathies: Twenty years on". J Parkinsons Dis (Review). 7 (s1): S51–S71. doi:10.3233/JPD-179005. PMC 5345650. PMID 28282814.
- Goedert M, Spillantini MG, Del Tredici K, Braak H (January 2013). "100 years of Lewy pathology". Nat Rev Neurol (Practice guideline). 9 (1): 13–24. doi:10.1038/nrneurol.2012.242. PMID 23183883. S2CID 12590215.
- Goedert M, Spillantini MG (May 2017). "Propagation of Tau aggregates". Molecular Brain. 10 (1): 18. doi:10.1186/s13041-017-0298-7. PMC 5450399. PMID 28558799.
- Gomperts SN (April 2016). "Lewy body dementias: Dementia with Lewy bodies and Parkinson disease dementia". Continuum (Minneap Minn) (Review). 22 (2 Dementia): 435–463. doi:10.1212/CON.0000000000000309. PMC 5390937. PMID 27042903.
- Haider A, Dulebohn SC (2018). "Lewy Body Dementia". StatPearls Publishing. PMID 29494048. Archived from the original on July 20, 2021.
- Hansen D, Ling H, Lashley T, Holton JL, Warner TT (December 2019). "Review: Clinical, neuropathological and genetic features of Lewy body dementias". Neuropathol. Appl. Neurobiol. (Review). 45 (7): 635–654. doi:10.1111/nan.12554. PMID 30977926.
- Hershey LA, Coleman-Jackson R (April 2019). "Pharmacological management of dementia with Lewy dodies". Drugs Aging (Review). 36 (4): 309–319. doi:10.1007/s40266-018-00636-7. PMC 6435621. PMID 30680679.
- Hogan DB, Fiest KM, Roberts JI, et al. (April 2016). "The prevalence and incidence of dementia with Lewy bodies: a systematic review". Can J Neurol Sci (Review). 43 (Suppl 1): S83–S95. doi:10.1017/cjn.2016.2. PMID 27307129.
- Karantzoulis S, Galvin JE (November 2011). "Distinguishing Alzheimer's disease from other major forms of dementia". Expert Rev Neurother (Review). 11 (11): 1579–91. doi:10.1586/ern.11.155. PMC 3225285. PMID 22014137.
- Kepplinger, Erin E. (2015-02-01). "FDA's Expedited Approval Mechanisms for New Drug Products". Biotechnology Law Report. 34 (1): 15–37. doi:10.1089/blr.2015.9999. ISSN 0730-031X. PMC 4326266. PMID 25713472.
- Kosaka K, ed. (2017). Dementia with Lewy bodies: clinical and biological aspects (1st ed.). Springer: Japan. doi:10.1007/978-4-431-55948-1. ISBN 978-4-431-55948-1.
- Kosaka K (2014). "Lewy body disease and dementia with Lewy bodies". Proc Jpn Acad Ser B Phys Biol Sci (Historical Review). 90 (8): 301–306. Bibcode:2014PJAB...90..301K. doi:10.2183/pjab.90.301. PMC 4275567. PMID 25311140.
- Kosaka K, Oyanagi S, Matsushita M, Hori A (1976). "Presenile dementia with Alzheimer-, Pick- and Lewy-body changes". Acta Neuropathol. 36 (3): 221–233. doi:10.1007/bf00685366. PMID 188300. S2CID 162001.
- Levin J, Kurz A, Arzberger T, Giese A, Höglinger GU (February 2016). "The differential diagnosis and treatment of atypical parkinsonism". Dtsch Arztebl Int (Review). 113 (5): 61–69. doi:10.3238/arztebl.2016.0061. PMC 4782269. PMID 26900156.
- Lewy F (1912). "Paralysis agitans". In Lewandowsky M, Abelsdorff G (eds.). I. Pathologische Anatomie In Handbuch der Neurologie. Vol. 3. Springer Verlag, Berlin. pp. 920–933.
- Lin YW, Truong D (April 2019). "Diffuse Lewy body disease". J. Neurol. Sci. (Review). 399: 144–50. doi:10.1016/j.jns.2019.02.021. PMID 30807982. S2CID 72335064.
- Linard M, Ravier A, Mougué L, et al. (January 2022). "Infectious Agents as Potential Drivers of α-Synucleinopathies" (PDF). Mov Disord (Review). 37 (3): 464–477. doi:10.1002/mds.28925. PMID 35040520. S2CID 246014560.}}
- Matar E, Shine JM, Halliday GM, Lewis SJ (January 2020). "Cognitive fluctuations in Lewy body dementia: towards a pathophysiological framework". Brain (Review). 143 (1): 31–46. doi:10.1093/brain/awz311. PMID 31612904. Archived from the original on July 20, 2021.
- McKeith IG (2006). "Consensus guidelines for the clinical and pathologic diagnosis of dementia with Lewy bodies (DLB): report of the Consortium on DLB International Workshop". J Alzheimers Dis. 9 (3 Suppl): 417–423. doi:10.3233/JAD-2006-9S347. PMID 16914880.
- McKeith IG (November 6, 2015). "Robin Williams had dementia with Lewy bodies – so, what is it and why has it been eclipsed by Alzheimer's?". The Conversation. Archived from the original on November 4, 2016. Retrieved April 6, 2018.
- McKeith IG, Boeve BF, Dickson DW, et al. (July 2017). "Diagnosis and management of dementia with Lewy bodies: Fourth consensus report of the DLB Consortium". Neurology (Review). 89 (1): 88–100. doi:10.1212/WNL.0000000000004058. PMC 5496518. PMID 28592453.
- McKeith IG, Dickson DW, Lowe J, et al. (December 2005). "Diagnosis and management of dementia with Lewy bodies: Third report of the DLB Consortium". Neurology (Review). 65 (12): 1863–1872. doi:10.1212/01.wnl.0000187889.17253.b1. PMID 16237129. S2CID 14354793. Archived from the original on March 9, 2018.
-
McKeith IG, Fairbairn A, Perry R, Thompson P, Perry E (September 1992). "Neuroleptic sensitivity in patients with senile dementia of Lewy body type". BMJ. 305 (6855): 673–674. doi:10.1136/bmj.305.6855.673. PMC 1882909. PMID 1356550.
حساسیت شدید و اغلب کشنده نورولپتیک ممکن است در شرایطی مانند پاسخهای نامطلوب اغراقآمیز به دوزهای استاندارد، ایجاد یا بدتر شدن عوارض خارج هرمی یا زوال فیزیکی حاد و شدید، رخ دهد.
- McKeith IG, Ferman TJ, Thomas AJ, et al. (April 2020). "Research criteria for the diagnosis of prodromal dementia with Lewy bodies". Neurology (Review). 94 (17): 743–755. doi:10.1212/WNL.0000000000009323. PMC 7274845. PMID 32241955.
- Menšíková K, Matěj R, Colosimo C, et al. (January 2022). "Lewy body disease or diseases with Lewy bodies?". NPJ Parkinsons Dis (Review). 8 (1): 3. doi:10.1038/s41531-021-00273-9. PMC 8748648. PMID 35013341. Material was copied from this source, which is available under a Creative Commons Attribution 4.0 International License
- Mueller C, Ballard C, Corbett A, Aarsland D (May 2017). "The prognosis of dementia with Lewy bodies" (PDF). Lancet Neurol (Review). 16 (5): 390–398. doi:10.1016/S1474-4422(17)30074-1. PMID 28342649. S2CID 37835962. Archived (PDF) from the original on June 6, 2020.
- Mueller C, Soysal P, Rongve A, Isik AT, Thompson T, Maggi S, Smith L, Basso C, Stewart R, Ballard C, O'Brien JT, Aarsland D, Stubbs B, Veronese N (March 2019). "Survival time and differences between dementia with Lewy bodies and Alzheimer's disease following diagnosis: a meta-analysis of longitudinal studies". Ageing Res Rev (Meta-analysis). 50: 72–80. doi:10.1016/j.arr.2019.01.005. PMID 30625375.
- Nuytemans, Karen; Theuns, Jessie; Cruts, Marc; Van Broeckhoven, Christine (July 2010). "Genetic etiology of Parkinson disease associated with mutations in the SNCA, PARK2, PINK1, PARK7, and LRRK2 genes: a mutation update". Human Mutation. 31 (7): 763–780. doi:10.1002/humu.21277. ISSN 1098-1004. PMC 3056147. PMID 20506312.
- O'Dowd S, Schumacher J, Burn DJ, et al. (November 2019). "Fluctuating cognition in the Lewy body dementias". Brain (Review). 142 (11): 3338–3350. doi:10.1093/brain/awz235. PMID 31411317. Archived from the original on February 23, 2021.
-
Ogawa T, Fujii S, Kuya K, Kitao SI, Shinohara Y, Ishibashi M, Tanabe Y (September 2018). "Role of neuroimaging on differentiation of Parkinson's disease and its related diseases". Yonago Acta Med (Review). 61 (3): 145–155. doi:10.33160/yam.2018.09.001. PMC 6158357. PMID 30275744.
سندرم پارکینسونیسم گروهی از اختلالات حرکتی است که با علائم حرکتی معمول مانند لرزش، برادیکینزی و سفتی عضلانی مشخص میشود. این علائم اغلب به دلیل بیماری نورودژنراتیو اولیه (زوال عصبی) رخ میدهند و مشابه بیماریهای PD ,MSA ,PSP ,CBD و DLB با منشأ ناشناخته، منجر به از دست دادن پایانههای عصبی دوپامینرژیک در امتداد مسیر نیگروستریاتال میشود.
- Olfati, Nahid; Shoeibi, Ali; Litvan, Irene (February 2019). "Progress in the treatment of Parkinson-Plus syndromes". Parkinsonism & Related Disorders. 59: 101–110. doi:10.1016/j.parkreldis.2018.10.006. ISSN 1873-5126. PMID 30314846.
- Palma JA, Kaufmann H (March 2018). "Treatment of autonomic dysfunction in Parkinson disease and other synucleinopathies". Mov Disord (Review). 33 (3): 372–390. doi:10.1002/mds.27344. PMC 5844369. PMID 29508455.
- Panza F, Lozupone M, Watling M, Imbimbo BP (October 2020). "Pharmacological management of dementia with Lewy bodies with a focus on zonisamide for treating parkinsonism". Expert Opin Pharmacother. 22 (3): 325–337. doi:10.1080/14656566.2020.1828350. PMID 33021110. S2CID 222150510.
- Pezzoli S, Cagnin A, Bandmann O, Venneri A (July 2017). "Structural and functional neuroimaging of visual hallucinations in Lewy body disease: A systematic literature review". Brain Sci (Review). 7 (12): 84. doi:10.3390/brainsci7070084. PMC 5532597. PMID 28714891.
- Robbins R (September 30, 2016). "How Lewy body dementia gripped Robin Williams". Scientific American. Archived from the original on April 10, 2018. Retrieved April 9, 2018.
- Rossor, Martin N.; Fox, Nick C.; Mummery, Catherine J.; Schott, Jonathan M.; Warren, Jason D. (August 2010). "The diagnosis of young-onset dementia". The Lancet Neurology (به انگلیسی). 9 (8): 793–806. doi:10.1016/S1474-4422(10)70159-9. ISSN 1474-4422. PMID 20650401.
- Sahlas DJ (June 2003). "Dementia with Lewy bodies and the neurobehavioral decline of Mervyn Peake". Arch Neurol (Historical article). 60 (6): 889–892. doi:10.1001/archneur.60.6.889. PMID 12810496. Archived from the original on June 16, 2018.
- Siderowf A, Aarsland D, Mollenhauer B, Goldman JG, Ravina B (April 2018). "Biomarkers for cognitive impairment in Lewy body disorders: Status and relevance for clinical trials". Mov Disord (Review). 33 (4): 528–536. doi:10.1002/mds.27355. PMID 29624752. S2CID 4634411.
- St Louis EK, Boeve AR, Boeve BF (May 2017). "REM sleep behavior disorder in Parkinson's disease and other synucleinopathies". Mov Disord (Review). 32 (5): 645–658. doi:10.1002/mds.27018. PMID 28513079. S2CID 46881921.
- St Louis EK, Boeve BF (November 2017). "REM sleep behavior disorder: Diagnosis, clinical implications, and future directions". Mayo Clin Proc (Review). 92 (11): 1723–1736. doi:10.1016/j.mayocp.2017.09.007. PMC 6095693. PMID 29101940. Archived from the original on July 20, 2021.
- Tahami Monfared AA, Meier G, Perry R, Joe D (December 2019). "Burden of disease and current management of dementia with Lewy bodies: A literature review". Neurol Ther (Review). 8 (2): 289–305. doi:10.1007/s40120-019-00154-7. PMC 6858913. PMID 31512165.
- Taylor JP, McKeith IG, Burn DJ, et al. (February 2020). "New evidence on the management of Lewy body dementia". Lancet Neurol (Review). 19 (2): 157–169. doi:10.1016/S1474-4422(19)30153-X. PMC 7017451. PMID 31519472.
- Tousi B (October 2017). "Diagnosis and management of cognitive and behavioral changes in dementia with Lewy bodies". Curr Treat Options Neurol (Review). 19 (11): 42. doi:10.1007/s11940-017-0478-x. PMID 28990131. S2CID 25850109.
- Tousi B, Leverenz JB (2021). "The application of zonisamide to patients suffering from dementia with Lewy bodies: emerging clinical data". Drug Des Devel Ther (Review). 15: 1811–1817. doi:10.2147/DDDT.S240865. PMC 8106402. PMID 33976533.
- Tsamakis K, Mueller C (2021). "Challenges in predicting cognitive decline in dementia with Lewy bodies". Dement Geriatr Cogn Disord (Review). 50 (1): 1–8. doi:10.1159/000515008. PMID 33780925.
- Vann Jones SA, O'Brien JT (March 2014). "The prevalence and incidence of dementia with Lewy bodies: a systematic review of population and clinical studies". Psychol Med (Review). 44 (4): 673–683. doi:10.1017/S0033291713000494. PMID 23521899. S2CID 40151904.
- Velayudhan L, Ffytche D, Ballard C, Aarsland D (September 2017). "New therapeutic strategies for Lewy body dementias". Curr Neurol Neurosci Rep (Review). 17 (9): 68. doi:10.1007/s11910-017-0778-2. PMID 28741230. S2CID 3739100.
- Villemagne VL, Doré V, Burnham SC, Masters CL, Rowe CC (April 2018). "Imaging tau and amyloid-β proteinopathies in Alzheimer disease and other conditions". Nat Rev Neurol (Review). 14 (4): 225–236. doi:10.1038/nrneurol.2018.9. PMID 29449700. S2CID 4365310.
- Walker Z, Possin KL, Boeve BF, Aarsland D (October 2015). "Lewy body dementias". Lancet (Review). 386 (10004): 1683–1697. doi:10.1016/S0140-6736(15)00462-6. PMC 5792067. PMID 26595642.
- Walker L, Stefanis L, Attems J (September 2019). "Clinical and neuropathological differences between Parkinson's disease, Parkinson's disease dementia and dementia with Lewy bodies – current issues and future directions". J. Neurochem. (Review). 150 (5): 467–474. doi:10.1111/jnc.14698. PMID 30892688.
- Watts KE, Storr NJ, Barr PG, et al. (February 2022). "Systematic review of pharmacological interventions for people with Lewy body dementia". Aging Ment Health (Review): 1–14. doi:10.1080/13607863.2022.2032601. PMID 35109724.
- Weil RS, Lashley TL, Bras J, Schrag AE, Schott JM (2017). "Current concepts and controversies in the pathogenesis of Parkinson's disease dementia and dementia with Lewy bodies". F1000Res (Review). 6: 1604. doi:10.12688/f1000research.11725.1. PMC 5580419. PMID 28928962.
- Williams SS (September 2016). "The terrorist inside my husband's brain". Neurology. 87 (13): 1308–1311. doi:10.1212/WNL.0000000000003162. PMID 27672165. Archived from the original on March 24, 2018.
- Yamada M, Komatsu J, Nakamura K, et al. (January 2020). "Diagnostic Criteria for Dementia with Lewy Bodies: Updates and Future Directions". J Mov Disord (Review). 13 (1): 1–10. doi:10.14802/jmd.19052. PMC 6987529. PMID 31694357.
- Zweig YR, Galvin JE (2014). "Lewy body dementia: the impact on patients and caregivers". Alzheimers Res Ther (Review). 6 (2): 21. doi:10.1186/alzrt251. PMC 4054937. PMID 25031635.
پیوند به بیرون
- Adams BD (۱۶ ژانویه ۲۰۱۳)، «زوال عقل اجسام لویی در بخش اورژانس» مجله پزشکی تحصیلات تکمیلی. بازبینی شده در ۱۴ فوریه ۲۰۲۲. (انگلیسی)
- McKeith IG (۱۰ اکتبر ۲۰۱۷)، «معیارهای تشخیصی به روز شده و مدیریت دمانس اجسام لویی» (ویدئو). بازبینی شده در ۸ آوریل ۲۰۱۸. (انگلیسی)
- «درمان اورژانسی روان پریشی» انجمن زوال عقل اجسام لویی، سپتامبر ۲۰۱۵. بازبینی شده در ۲۷ آوریل ۲۰۱۸. (انگلیسی)
- «زوال عقل با اجسام لویی» انجمن آلزایمر، بازبینی شده در ۱۵ فوریه ۲۰۲۲. (انگلیسی)
- «زوال عقل با اجسام لویی|آشنایی، تشخیص و عوامل خطر» مایو کلینیک، بازبینی شده در ۲۰ فوریه ۲۰۲۲. (انگلیسی)
- «دمانس» سازمان بهداشت جهانی، بازبینی شده در ۲ سپتامبر ۲۰۲۱. (انگلیسی)
| طبقهبندی |
|---|
|
بیماریهای دستگاه عصبی بخصوص CNS
| |||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| التهاب |
|
||||||||||||||||||||||||
|
انسفالوپاتی/ مغز |
|
||||||||||||||||||||||||
| هردو/هرکدام |
|
||||||||||||||||||||||||