لارنگومالاسی
| لارنگومالاسی Laryngomalacia | |
|---|---|
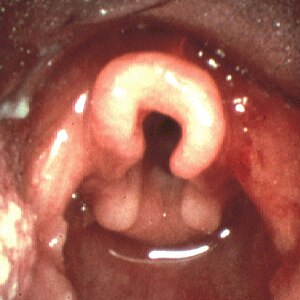 | |
| امگا شکل بودن اپیگلوت در لارنگومالاسی | |
| تخصص |
ژنشناسی پزشکی |
| طبقهبندی و منابع بیرونی | |
لارنگومالاسی یا نرمی حنجره به ضعف و سستی و روی هم خوابیدن ساختارهای بالای گلوت در حنجره در هنگام دم گفته میشود که موجب ایجاد مقاومت در مسیر هوا و ایجاد صدای استریدور میگردد. در واقع شایعترین علت ایجاد استریدور در نوزادان و کودکان، لارنگومالاسی است که ۶۰–۷۰٪ موارد را شامل میشود. این بیماری در جنس مذکر حدود دوبرابر جنس مونث شیوع دارد و معمولاً در هفته اول زندگی آغاز میشود و تا 12 الی 48 ماه به طول می انجامد.
استریدور با فرکانس بالا در هنگام دم در هنگام تولد در مواقعی که نوزاد از لارنگومالاسی رنج میبرد، الزامی نیست؛ با این حال معمولاً پس از چند هفته بروز میکند. علائم بیمار میتواند طی ۴ تا ۸ ماه اول زندگی بدتر شود. استریدور بیمار معمولاً با گریه، غذا خوردن، عفونتهای دستگاه تنفسی فوقانی یا خوابیدن به پشت (supine) تشدید میگردد. همچنین استریدور بیمار معمولاً در هنگام خواب در موارد خفیف تا متوسط از بین میرود. در حدود ۵ تا ۲۰٪ از کودکان، علائم تنفسی دیگری مانند تاکیپنه، دیسپنه، هیپوکسمی، و آپنه انسدادی خواب میتواند در صورت عدم درمان رخ دهد. اختلالات تغذیه ای در حدود نیمی از کودکان با مشکل خفیف تا متوسط لارنگومالاسی و تقریباً تمام کودکانی که دچار لارنگومالاسی شدید هستند ممکن است روی دهد و میتواند موجب سرفه، حملات خفگی، حملات سیانوتیک، رگورژیتاسیون، استفراغ و تغذیه کُند گردد. در بیماریهای شدید، پنومنی ناشی از آسپیراسیون مکرر یا اختلال رشد کودک ناشی از کاهش مصرف کالری و افزایش نیاز متابولیک به علت افزایش فعالیت تنفسی شایع است.
علت
پیش از این تصور میشد که لارنگومالاسی به علت ناهنجاری در آناتومی غضروفهای حنجره است. این فرضیه به وسیله مطالعاتی که نشان میداد که در بیماران دچار لارنگومالاسی شدید، نسبت چین آریاپیگلوتیک به طول گلوت کمتری نسبت به کودکان نرمال دارند، تأیید میشد. با این حال این فرضیه از توضیح اینکه چرا برخی کودکان با خصوصیات مشابه بی علامت هستند، ناتوان بود. عدم تمایز و نرمال نبودن غضروفهای قابل انعطاف، فرضیه دیگری است که با مطالعات بافتشناسی در کودکان علامت داری که بافت فیبروالاستیک غضروف نرمالی داشتند، ارائه گردیدهاست. با این حال اخیراً توجهات به سمت علتهای عصبی-عضلانی گرایش داشتهاست که شامل عدم بلوغ یا ادغام غیرطبیعی رشتههای عصبی محیطی، هستههای ساقه مغز و مسیرهای مسئول بلع و نگهداری مسیر هوایی است میباشد که موجب هیپوتونی عضلات فوق حنجرهای میگردد. این موضوع با توجه به مطالعات بافتشناسی که نشان دادهاند، اندازه عصب حنجرهای فوقانی در این بیماران نسبت به افراد دیگر متفاوت است، تأیید شدهاست.
همچنین مطالعههایی مبنی بر همراهی بیماری رفلاکس معدی-مروی (GERD) در 80% موارد لارنگومالاسی گزارش شدهاست.
تشخیص
شرح حال و معاینه فیزیکی
تشخیص بالینی لارنگومالاسی میتواند اساساً بر مبنای علائم بیماری به صورت استریدور دمی که با تغذیه، آشفتگی و گریه یا به پشت خوابیدن کودک تشدید میشود باشد. شرح حال دقیق تر بیمار بایستی شامل شرایط بدو تولد (شامل سن حاملگی و نیاز به انتوباسیون بدو تولد)، آنومالیهای ژنتیکی یا مادرزادی، علائم تنفسی و فاکتورهای تشدیدکننده آن، و مشکلات تغذیه ای شامل عقب افتادگی رشد، خفگی یا عق زدن، علائم رفلاکس یا عفونتهای ریه مکرر باشد.
معاینه بالینی بیمار بایستی شامل قد و وزن، معاینه صداهای تنفسی به علاوه زمانبندی در هر سیکل تنفسی، حرکات قفسه سینه جهت بررسی رتراکسیون قفسه سینه و سینه قیفیشکل و شنیدن صدای ریوی با استتوسکوپ میباشد. تشخیص قطعی بیماری لارنگومالاسی را میتوان به وسیله لارنگوسکوپی فیبرواپتیک منعطف به تنهایی انجام داد. این روش را میتوان بدون نیاز به بیهوشی در کودکان به صورتی که در آغوش والدین نیز هست، انجام داد. لارنگوسکوپ فیبرواپتیک منعطف از طریق بینی تا بالای حنجره در طی چند سیکل تنفسی هدایت میگردد. از استفاده از بیحسیهای موضعی به علت احتمال تشدید روی هم خوابیدن راه هوایی و تغییر نتیجه ارزیابی، بایستی جلوگیری گردد. شدت استریدور بیمار یا علائم ارتباط چندانی با میزان وسعت روی هم خوابیدن راه هوایی در معاینه با لارنگوسکوپ فیبرواپتیک منعطف ندارد.
عوامل خطر مرتبط با لارنگومالاسی عبارتند از: بیماری رفلاکس معدی-مروی، اختلالات عصبی (به صورت هیپوتونی جنرالیزه یا لوکال)، اختلالات مادرزادی حنجره، جنس مذکر، سندرمهای ژنتیکی خاص مانند سندرم داون یا بیماری سندرمیک مادرزادی قلبی.
روشهای مختلفی برای طبقهبندی شدت بیماری لارنگومالاسی بر اساس محلهای مختلفی که در مسیر راه هوایی دچار روی هم خوابیدگی شدهاست، پیشنهاد شدهاست که شامل موارد زیر است:
- روی هم خوابیدگی خلفی (از مخاط اضافی آریتنوئید یا غضروف کونئیفرم)
- روی هم خوابیدگی جانبی (از چینهای کوتاه شده آریاپیگلوتیک)
- روی هم خوابیدگی قدامی (از اپیگلوت خمیده شده به عقب)
- روی هم خوابیدگی ترکیبی (روی هم خوابیدگی چندین منطقه از این محلهای آناتومیک
اگرچه هیچکدام از این روشهای فوق به صورت جهانی مورد موافقت برای استفاده قرار نگرفتهاند، با این حال بررسی دقیق نوع و شدت روی هم خوابیدگی برای تصمیمگیری در مورد شیوه جراحی لازم است. با این حال ثبت نوع و شدت علائم بیمار، روش پرکاربردی برای مشخص کردن شدت بیماری و کمک به تصمیمگیری در مورد شیوه ادامه درمان در مراکز بالینی است.
ارزیابیهای تشخیصی بیشتر
مطالعات مختلفی، لارنگومالاسی را با بیماریهایی همچون رفلاکس و ضایعات همزمان راه هوایی مرتبط دانستهاند. بیماریهای کمتر شایع همراه با لارنگومالاسی عبارتند از: بیماریهای سیستم اعصاب، سندرمهای مادرزادی و آنومالیها و هیپرتانسیون پولمونری. این بیماریها خود میتوانند باعث شدت یافتن علائم لارنگومالاسی یا تأثیر بر نتایج جراحی بشوند.
تظاهرات غیرمعمول
اگرچه لارنگومالاسی، اغلب در دوران نوزادی بروز پیدا میکند، با این حال ممکن است به صورت تکگیر بیماری در دورههای بعدی زندگی نیز علامتدار یا شروع گردد. در برخی موارد این بیماری در هنگام درازکش ایجاد میگردد و ممکن است این کودکان تنها با علائم شبانه بیماری خود را نشان دهند و به صورت اولیه تحت درمان با جراحی آدنوتونسیلکتومی قرار گیرند. در صورتی که علائم بیماری ادامهدار گردد، لارنگوسکوپی در زمان خواب ممکن است روی هم خوابیدگی سوپراگلوت مرتبط با لارنگومالاسی را نشان دهد. همچنین لارنگومالاسی میتواند در برخی کودکان بزرگتر تنها در هنگام فعالیتهای ورزشی خود را نشان دهد و ممکن است با اختلال پارادوکسیکال طنابهای صوتی اشتباه شود. لارنگوسکی منعطف در هنگام فعالیت میتواند این دو بیماری را افتراق دهد.
درمان
درمان حمایتی و دارویی
کودکانی که با استریدور دوره ای یا خفیف تا متوسط مراجعه میکنند و مشکلات بلع ندارند را میتوان پس از تشخیص قطعی لارنگومالاسی، تنها تحت نظارت بدون تجویز دارو قرار داد. با این حال این کودکان بایستی به دقت از نظر وزنگیری یا بدتر شدن علائم تنفسی یا اختلالات تغذیهای مراقبت کرد.
در کودکانی که دچار لارنگومالاسی خفیف تا متوسط هستند و اشکالات خوردن خفیف دارند، درمان نظارتی و پوزیشن دادن به بیمار معمولاً مؤثر است. مداخلات تغذیه ای ممکن است شامل استفاده از شیرخشک یا شیرمادر غلیظ شده، کُند کردن سرعت تغذیه شیرخوار در وضعیت نشسته و همچنین استفاده از دارو برای درمان بیماری رفلاکس کودک باشد. در بسیاری از کودکان، علائم تا یک سالگی رفع میگردد و در سایر کودکان بیماری تا ۱۸ تا ۲۴ ماهگی بهبود مییابد. با این حال مطالعات نشان دادهاست که محدودیتهای تنفسی بسیار خفیف در کودکانی که در دوره شیرخوارگی دچار لارنگومالاسی شدهاند، همچنان وجود خواهد داشت.
جراحی
در برخی کودکان، شیوههای حمایتی و دارویی درمان لارنگومالاسی بینتیجه است یا این بیماران علائم شدیدتری از مشکلات تنفسی و تغذیهای را بروز میدهند. در این بیماران مداخلات جراحی توصیه شدهاست. مواردی که در آنها جراحی برای درمان لارنگومالاسی لازم دانسته شدهاست عبارتند از:
- استریدور همراه با ناراحتی تنفسی
- تنگی نفس همراه با رتراکسیون
- سینه قیفیشکل
- هیپرتانسیون پولمونر
- کورپولمونل
- آپنه انسدادی خواب شدید
- سیانوز دوره ای در هنگام تغذیه
- عفونتهای ریوی مکرر
- اختلال رشد کودک
در دهه ۱۹۲۰، گزارشهایی مبنی بر اپیگلوتکتومی مشاهده شدهاست، با این حال، تراکئوتومی برای ۶۰ سال دیگر به عنوان درمان اصلی این بیماران انجام میشد. با ابداع و بهبود ابزارهای انجام جراحیهای میکروسکوپی گوش، تمایل پزشکان به سمت انجام سوپراگلوتوپلاستی افزایش یافت. پس از ابداع ابزارآلات جراحی میکروسکوپی لارنج و پیشرفتهایی که در تکنولوژی فیبرواپتیک صورت گرفت، سوپراگلوتوپلاستی از طریق دهان به سرعت بین پزشکان مقبولیت یافت.
هدف از انجام سوپراگلوتوپلاستی کاهش و پایدار کردن بافت حنجره و به دنبال آن جلوگیری از روی هم خوابیدگی آن و انسداد مجرای هوایی میباشد. این عمل جراحی بهطور معمول از طریق بیهوشی صورت میگیرد. همچنین در برخی بیماران با انسداد ناشی از روی هم خوابیدگی خلفی اپیگلوت ممکن است نیاز به اپیگلوتوپکسی نیز باشد.
مراقبت بعد از عمل
بالا آوردن سر بیمار در هنگام دراز کشیدن و درمان به وسیله داروهای ضد رفلاکس برای کاهش ادم و خطر ایجاد بافت اسکار و تشکیل گرانولوم به علت تماس مخاط آسیب دیده با اسید معده اکیداً توصیه شدهاست. همچنین دوره درمانی کوتاه مدت با استفاده از استروئیدهای سیستمیک جهت کاهش ادم و انسداد راه هوایی توصیه شدهاست. برخی کودکان ممکن است به انتوباسیون بعد از عمل جراحی نیاز داشته باشند اما اغلب پس از دورهٔ کوتاهی بسته به سن، شدت بیماری و علائم مشاهده شده لوله تراشه خارج میگردد.
درصد موفقیت جراحی و عوارض همراه با جراحی
بین ۵۰ تا ۹۵٪ بیماران، علائم بیماری با انجام عمل جراحی سوپراگلوتوپلاستی به طرز چشمگیری یا کامل بهبود مییابند. با این حال گزارش شدهاست که در کودکانی که دچار بیماریهای عصبی یا قلبی یا بیماری رفلاکس معده-مری شدید باشند، احتمال عدم بهبودی بالاتر از کودکانی است که بیماریهای همراه را نداشته باشند. اختلالات تغذیه ای و تنفسی پایدار نیز در برخی کودکان بعد از عمل جراحی گزارش شدهاست، به خصوص در کودکانی که نارس به دنیا آمدهاند یا بیماریهای عصبی همراه دارند. عارضه همراه دیگر جراحی در بیماران لارنگومالاسی، استنوز راه هوایی، تشکیل گرانولوم میباشد.
تراکئوتومی به عنوان مداخله جایگزین برای درمان بیمارانی است که علیرغم انجام عمل جراحی سوپراگلوتوپلاستی همچنان علائم شدید بیماری را دارند. با این حال تراکئوتومی خود عوارضی همچون خونریزی، فیستول تراکئوازوفاژیال، انسداد مجرای هوایی را ممکن است بین ۴۳ تا ۷۷٪ موارد را به همراه داشته باشد.
درمانهای جایگزین
اگرچه جراحی، اصلیترین شیوه درمانی در بیمارن با لارنگومالاسی شدید محسوب میشود؛ با این حال درمانهای جایگزین دیگری نیز در شرایط خاص مورد استفاده قرار میگیرد. استفاده از درمان قوی ضد اسید، رژیم پرکالری و بلعتراپی نشان دادهاست که موجب بهبود وزنگیری این کودکان میگردد. همچنین استفاده از فشار مثبت مدام راه هوایی (CPAP) به عنوان یک روش غیرتهاجمی در برخی کودکان با لارنگومالاسی شدید و دیسترس تنفسی یا آپنه انسدادی خواب مؤثر بودهاست. با این حال تهویه غیر تهاجمی در نوزادان ممکن است باعث اختلال آناتومیک صورت آنها گردد، به همین جهت بایستی در مورد مزایا و معایب جراحی و استفاده از این روشها برای درمان بیماران بررسی دقیقی صورت گیرد.
جستارهای وابسته
|
عفونت دستگاه تنفسی فوقانی (شامل عفونت دستگاه تنفسی فوقانیs, سرماخوردگی) |
|
||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
راه هوایی/بیماری تنفسی (including LRTIs) |
|
||||||||||||||||||||||
|
پرده جنب/ میانسینه |
|
||||||||||||||||||||||
| سایر/عمومی | |||||||||||||||||||||||
|
اختلال مادرزادی malformations and deformations of دستگاه تنفس
| |||||
|---|---|---|---|---|---|
| راه هوایی |
|
||||
| راه هوایی |
|
||||
