
ایمنی جمعی

ایمنی جمعی یا ایمنی گلهای (همچنین به آن اثر گله، مصونیت جامعه، ایمنی جمعیت یا ایمنی اجتماعی گفته میشود) نوعی محافظت غیرمستقیم از بیماریهای عفونی است که زمانی اتفاق میافتد که درصد زیادی از جمعیت در اثر عفونت، از طریق عفونتهای قبلی یا واکسیناسیون مصون شوند. از این طریق میتوان از افرادی که مصون نیستند، در مقابل بیماری حفاظت کرد. در جمعیتی که بخش اعظمی از افراد از مصونیت برخوردار هستند، چنین افرادی در انتشار بیماری سهمی ندارند و زنجیرههای انتشار عفونت مختل میشوند که این امر یا سبب توقف یا کند شدن شیوع بیماری میشود. هرچه نسبت افراد مصون در یک جامعه بیشتر باشد، احتمال تماس افراد غیرایمنی با فرد عفونی کمتر میشود و به محافظت افراد غیرمصون از عفونت کمک میکند.
افراد میتوانند با بهبودی از عفونت قبلی یا از طریق واکسیناسیون، مصون شوند. برخی از افراد به دلایل پزشکی مانند نقص ایمنی یا سرکوب سیستم ایمنی بدن نمیتوانند ایمن شوند و برای این گروه ایمنی جمعی یک روش مهم محافظت است. پس از رسیدن آستانه مشخص، ایمنی جمعی بهتدریج بیماری را از بین میبرد. این حذف در صورت دستیابی به سراسر جهان ممکن است منجر به کاهش دائمی تعداد عفونتها به صفر شود که در نهایت سبب ریشهکن شدن بیماری میشود. ایمنی جمعی ایجادشده از طریق واکسیناسیون به ریشهکن کردن نهایی آبله در ۱۹۷۷ و به کاهش فراوانی سایر بیماریها کمک کردهاست. ایمنی جمعی در مورد همه بیماریها عمل نمیکند و فقط در مورد بیماریهای مسری که در آنها انتقال از یک فرد به فرد دیگر است، عمل میکند. به عنوان مثال، کزاز، یک بیماری عفونی است اما مسری نیست؛ بنابراین، ایمنی جمعی در مورد آن عمل نمیکند.
ایمنی جمعی به عنوان یک پدیده طبیعی در دهه ۱۹۳۰ شناخته شد که مشاهده شد بعد از اینکه تعداد قابل توجهی از کودکان از سرخک مصون شدند، تعداد عفونتهای جدید بهطور موقت، حتی در بین کودکان مستعد کاهش یافتهاست. واکسیناسیون دسته جمعی برای القای ایمنی جمعی از زمان رایج و در جلوگیری از شیوع بسیاری از بیماریهای عفونی موفقیتآمیز بودهاست. مخالفت با واکسیناسیون، ایمنی جمعی را به چالش کشیدهاست، و امکان دارد بیماریهای قابل پیشگیری در جوامعی که میزان واکسیناسیون ناکافی دارند همچنان ادامه داشته یا به آن بازگردند.
اثرات
محافظت از افراد بدون مصونیت
بعضی از افراد نمیتوانند با واکسیناسیون ایمنی ایجاد کنند یا به دلایل پزشکی نمیتوانند واکسینه شوند. نوزادان تازه متولد شده، یا به دلایل ایمنی یا به دلیل ایمنی منفی واکسنهای زیادی را نمیتوانند دریافت نمایند. افرادی که به دلیل ایدز، لنفوم، لوسمی، سرطان مغز استخوان، طحال دچار اختلال، شیمی درمانی یا رادیوتراپی از نقص ایمنی برخوردار هستند، ممکن است ایمنی قبلی را از دست داده باشند و واکسنها به دلیل نقص ایمنی ممکن است برای آنها فایده ای نداشته باشد.
واکسنها بهطور معمول ناقص هستند، زیرا ممکن است سیستم ایمنی برخی از افراد پاسخ ایمنی کافی به واکسنها برای اعطای مصونیت طولانی مدت ایجاد نکند، بنابراین بخشی از کسانی که واکسینه میشوند ممکن است ایمنی نداشته باشند. در آخر اینکه، موارد منع مصرف واکسن ممکن است از واکسیناسیون برخی افراد جلوگیری کند. علاوه بر عدم مصون بودن، ممکن است افراد یکی از این گروهها به دلیل وضعیت پزشکی در معرض خطر عوارض ناشی از عفونت قرار بگیرند، اما درصورتیکه درصد کافی از جمعیت در امان باشند، ممکن است در مقابل بیماری محافظت شوند.
ایمنی زیاد در یک گروه سنی میتواند برای سایر گروههای سنی ایمنی جمعی ایجاد کند. واکسیناسیون بزرگسالان دربرابر سیاه سرفه، میزان بروز آن را در نوزادان نیز، که بیشترین خطر عوارض ناشی از این بیماری را دارند، کاهش میدهد. این امر به ویژه برای اعضای نزدیک خانواده، که بیشترین انتقالها را به نوزادان جوان انجام میدهند، بسیار مهم است. با همین روش، کودکانی که واکسن علیه پنوموکوک دریافت میکنند، شیوع بیماری پنوموکوکی را در بین خواهر و برادرهای جوان و واکسینه نشده کاهش میدهد. واکسیناسیون کودکان علیه پنوموکوک و روتاویروس سبب کاهش پنوموکوک - و روتاویروس - در کودکان بزرگتر و بزرگسالان که بهطور معمول این واکسنها را دریافت نمیکنند، میشود.آنفلوانزا (آنفولانزا) در افراد مسن نسبت به گروههای سنی جوان شدیدتر است، اما واکسن آنفلوانزا به دلیل کم شدن سیستم ایمنی بدن با افزایش سن، در این جمعیت مؤثر نیست. اولویت بندی کودکان سن مدرسه برای واکسیناسیون آنفولانزای فصلی، که مؤثرتر از واکسیناسیون سالمندان است، برای افراد مسن میزان خاصی از محافظت را ایجاد میکند.
برای عفونتهای مقاربتی (STI)، سطح بالای ایمنی در یک جنس باعث ایمنی جمعی برای هر دو جنس میشود. واکسنهای ضد STI که در یک جنس استفاده میشود، در صورتی که میزان واکسن در جنس مزبور بالا باشد، در کاهش بیماری در هر دو جنس تأثیر چشمگیر دارد. با این حال، ایمنی جمعی از واکسیناسیون زنان، در مردان همجنسگرا گسترش نمییابد. اگر جذب واکسن در بین جنس مورد نظر کم باشد، ممکن است جنس دیگر لازم باشد که ایمنسازی شود تا از جنس هدف به اندازه کافی محافظت شود. رفتارهای پرخطر، از بین بردن STIها را دشوار میکند، اگرچه بیشتر عفونتها در بین افراد دارای ریسک متوسط اتفاق میافتد، بیشتر انتقالها به دلیل افرادی است که درگیر رفتارهای پرخطر هستند. به همین دلایل، در برخی از جمعیتها ممکن است ایمنسازی افراد پرخطر یا افراد هر دو جنس برای ایجاد ایمنی جمعی لازم باشد.
فشار تکاملی
ایمنی جمعی خود به عنوان یک فشار تکاملی بر روی برخی ویروسها عمل میکند، و با تشویق به تولید سویههای جدید، تکامل ویروسی را تحت تأثیر قرار میدهد، از این مورد به عنوان جهشهای فرار که قادر به «فرار» از ایمنی جمعی هستند و راحت تر گسترش مییابند، یاد میشود. در سطح مولکولی، ویروسها از طریق رانش آنتیژنی از ایمنی جمعی فرار میکنند، یعنی زمانی که جهشها در بخشی از ژنوم ویروسی که برای آنتیژن سطح ویروس رمزگذاری میشود، جمع میشوند، بهطور معمول پروتئین کپسید ویروس، باعث ایجاد تغییر در اپی توپ ویروسی میشود. از طرف دیگر، انتقال مجدد بخشهای ژنوم جدا شده ویروسی یا تغییر آنتیژن که معمولاً در صورت وجود فشارهای بیشتر در گردش خون وجود دارد، میتواند سروتیپهای جدیدی تولید کند. هنگامی که هر یک از این موارد اتفاق بیفتد، لنفوسیت تی خاطره دیگر ویروس را تشخیص نمیدهند، بنابراین مردم در مقابل فشار غالب گردش خون مصون نیستند. برای هر دو آنفلوانزا و نورو ویروس، همه گیرها به طور موقت ایمنی جمعی را القا میکنند تا ظهور یک سویه غالب جدید، باعث ایجاد امواج پی در پی همه گیر شود. از آنجا که این تکامل، ایمنی جمعی را به چالش میکشد، آنتیبادیها بهطور گسترده خنثی میشوند و واکسنهای «جهانی» که میتوانند محافظت فراتر از یک سروتیپ خاص باشند، در حال توسعه هستند.
جایگزینی سروتیپ
سروتیپ جایگزین، یا تغییر سروتیپ، ممکن است رخ دهد اگر شیوع یک سروتیپ با توجه به سطح بالایی از ایمنی، کاهش یابد اجازه میدهد سروتیپهای دیگر به جای آن جایگزین شوند. واکسنهای اولیه علیه استرپتوکوک نومونیا به طور قابل توجهی سروتیپهای نازوفارنکس (VTs)، از جمله انواع مقاوم به آنتیبیوتیک را کاهش میدهد، اما این کاهش، فقط با افزایش سروتیپهای غیر واکسن (NVTs) جبران میشود. این افزایش به همان نسبت سبب بروز بیماری نمیشود، ااین بدان جهت است که NVTs کمتر از VTs تهاجمی است. از آن زمان، واکسنهای پنوموکوکی که از محافظت از سروتیپهای نوظهور محافظت میکنند، معرفی شدهاند و با موفقیت در مقابل ظهور سروتیپهای جدید عمل میکنند.
ریشه کن کردن بیماریها
اگر ایمنی جمعی در یک جمعیت برای مدت زمان کافی برقرار و حفظ شده باشد، بیماری به ناچار از بین میرود - دیگر انتقال آندمیک رخ نمیدهد. اگر در سرتاسر جهان حذف انجام شود و تعداد موارد بهطور دائم به سمت صفر کاهش یابد، میتوان بیماری را ریشه کن کرد. از این رو ریشه کن کردن میتواند اثر نهایی یا نتیجه نهایی تلاشهای بهداشت عمومی برای کنترل شیوع بیماریهای عفونی در نظر گرفته شود.
فواید ریشه کن کردن شامل پایان دادن به همه عوارض و مرگ و میر ناشی از این بیماری، پسانداز مالی برای افراد، ارائه دهندگان مراقبتهای بهداشتی و دولتها و امکان استفاده از منابع مورد استفاده برای کنترل بیماری در جای دیگر است. تا به امروز، دو بیماری با استفاده از ایمنی جمعی و واکسیناسیون ریشهکن شدهاست: طاعون گاوی و آبله. تلاشهای ریشه کنی که به ایمنی جمعی تکیه میکنند، در حال حاضر برای انجام فلج اطفال انجام میشود، اگرچه ناآرامیهای داخلی و عدم اعتماد به طب مدرن این مسئله را دشوار کردهاست. اگر افراد کافی واکسیناسیون انجام ندهند، واکسیناسیون اجباری در تلاش برای ریشه کن کردن مفید است.
سواری مجانی
ایمنی جمعی در برابر معضل مفتسواری آسیبپذیر است. افرادی که ایمنی ندارند، به ویژه افرادی که واکسینه نمیکنند، از ایمنی جمعی ایجاد شده توسط کسانی که مصون هستند، سود میبرند. با افزایش تعداد مفتسواران در یک جمعیت، شیوع بیماریهای قابل پیشگیری به دلیل از بین رفتن ایمنی جمعی شایع تر و شدیدتر میشود. افراد ممکن است به دلایل مختلفی، از جمله تصور ناکارآمدی واکسن، مفتسواری را انجام دهند. برخی نیز معتقدند که خطرات مرتبط با واکسن بیشتر از موارد مرتبط با عفونت است همچنین بیاعتمادی به واکسنها یا مقامات بهداشت عمومی،اثر ارابه موسیقی یا گروهزدگی، هنجارهای اجتماعی یا فشار نظیر، و اعتقادات مذهبی نیز ممکن است سبب این مفتسواری شوند. اگر تعداد واکسیناسیون به اندازه کافی بالا باشد، احتمالاً برخی افراد واکسن دریافت نخواهند کرد، بنابراین فرد را متقاعد میکند که ممکن است نیازی به واکسیناسیون نداشته باشد، زیرا درصد کافی از دیگران در حال حاضر مصون هستند.
مکانیک
| مرض | انتقال | R 0 | اصابت |
|---|---|---|---|
| سرخک | هوابرد | ۱۲–۱۸ | ۹۲–۹۵٪ |
| سیاهسرفه | قطره هوا | 12–17 | ۹۲–۹۴٪ |
| دیفتری | بزاق | ۶–۷ | ۸۳–۸۶٪ |
| سرخچه | قطره هوا | ||
| ابله | ۵–۷ | ۸۰–۸۶٪ | |
| فلج اطفال | مسیر مدفوع-دهانی | ||
| اوریون | قطره هوا | ۴–۷ | ۷۵–۸۶٪ |
|
سارس {{سخ}} (شیوع SARS 2002-2004) |
2–5 | ۵۰–۸۰٪ | |
|
کووید 19 {{سخ}} (همه گیر کرونویروس 2019-2020) |
1.4–3.9 | ۲۹–۷۴٪ | |
|
ابولا {{سخ}} (اپیدمی ویروس ابولا در غرب آفریقا) |
مایعات بدن | 1.5-2.5 | ۳۳–۶۰٪ |
|
آنفلوانزا {{سخ}} (بیماری همه گیر آنفلوانزا) |
قطره هوا | ۱٫۵–۱٫۸ | ۳۳–۴۴٪ |
افرادی که از یک بیماری مصون هستند، به عنوان مانعی در گسترش بیماری، کندی یا جلوگیری از انتقال بیماری به دیگران عمل میکنند. مصونیت فرد از طریق یک عفونت طبیعی یا از طریق مصنوعی مانند واکسیناسیون قابل دستیابی است. هنگامی که بخش مهمی از جمعیت، به نام آستانه ایمنی جمعی (HIT) یا سطح ایمنی جمعی(HIL)، مصونیت مییابد، ممکن است این بیماری دیگر در جمعیت پابرجا نماند و تبدیل به یک بیماری محلی و بومی شود.
این آستانه را میتوان با در نظر گرفتن R 0، عدد تکثیر پایه یا میانگین تعداد عفونتهای جدید ناشی از هر مورد در یک جمعیت کاملاً مستعد یکدست و یکپارچه، محاسبه کرد، به این معنی که هر فرد میتواند با هر شخص دیگری در تماس باشد. فرد مستعد در جمعیت، و ضرب آن با S، نسبت جمعیتی که مستعد ابتلا به عفونت هستند:
S را میتوان به صورت(1 - p) نوشت زیرا p نسبتی از جمعیت است که ایمن هستن و p + S برابر با یک است. سپس میتوان دوباره معادله را تنظیم کرد تا p به صورت زیر قرار گیرد:
-
→
→
با وجود اینکه p به خودی خود در سمت چپ معادله قرار دارد، اکنون میتوان آن را به عنوان p c نوشت تا نمایانگر نسبت مهم جمعیت مورد نیاز برای مصون ماندن برای جلوگیری از انتقال بیماری یا «آستانه ایمنی جمعی» باشد.R 0 به عنوان یک تخمینی از سرایت عمل میکند، بنابراین مقدار کم R 0 مقدار ابتلای کمتر است، در حالی که R 0 بالاتر منتج به میزان ابتلای بیشتر است به عنوان مثال، میزان ابتلا به یک بیماری (HIT) با R 0 برابر با ۲، از نظر تئوری فقط ۵۰٪ است، در حالی که برای بیماری با R 0 برابر ۱۰، از نظر تئوری میزان ابتلا ۹۰٪ است.
این محاسبات فرض میکند که کل جمعیت مستعد است، به این معنی که هیچ فردی در برابر این بیماری مصون نیست. در واقعیت، نسبتهای مختلفی از جمعیت در برابر هر بیماری خاص در هر زمان معین مصون هستند. برای آنکه این موضوع در محاسبات منظور شود، عدد مؤثر باروری Re، که بصورت R T نیز نوشته میشود، یا متوسط تعداد عفونتها در زمان t، از حاصلضرب R 0 در کسری از جمعیت که هنوز در معرض بیماریاند، قابل محاسبه است. با کاهش R و باقی ماندن آن زیر ۱، تعداد مواردی که در جمعیت رخ میدهد به تدریج کاهش مییابد تا زمانی که بیماری از بین برود.
فرض دوم در این محاسبات این است که جمعیتها یکدست یا کاملاً توزیع شده هستند، به این معنی که هر فرد با هر فرد دیگری در تماس است، درحالی که در واقعیت جوامع به صورت شبکههای با هم ارتباط دارند که در آن افراد در دستههایی دور هم جمع شدهاند، به گونه ای که هر فرد با تعداد معدودی افراد ارتباط دارد. در این شبکهها، انتقال فقط بین افرادی که از لحاظ جغرافیایی یا جسمی به یکدیگر نزدیک هستند، انجام میشود. شکل و اندازه یک شبکه میزان شیوع یک بیماری را کم و بیش تحت تأثیر قرار میدهد.
++
تاریخ

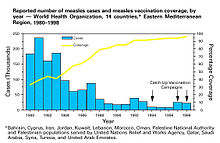
ایمنی جمعی نخستین بار در دهه ۱۹۳۰ به عنوان یک پدیده طبیعی شناخته شد که هدریچ در مورد اپیدمیولوژی سرخک در بالتیمور تحقیقاتی را منتشر کرد و توجه داشت که پس از ایمنی بسیاری از کودکان در مقابل سرخک، تعداد عفونتهای جدید از جمله در بین کودکان مستعد، بهطور موقت کاهش یافتهاست. علیرغم این دانش، تلاشها برای کنترل و از بین بردن سرخک ناموفق بود تا اینکه واکسیناسیون دسته جمعی با استفاده از واکسن سرخک در دهه ۱۹۶۰ آغاز شد. واکسیناسیون گسترده، بحثهای مربوط به ریشه کن کردن بیماری و تجزیه و تحلیل هزینه و فایده واکسیناسیون متعاقباً باعث استفاده گستردهتر از اصطلاح ایمنی جمعی شد. در دهه ۱۹۷۰، قضیه مورد استفاده برای محاسبه آستانه ایمنی جمعی بیماری توسعه یافت. در طول کمپین ریشه کنی آبله در دهه ۱۹۶۰و ۱۹۷۰، عمل واکسیناسیون حلقه، به عنوان راهی برای ایمنسازی هر فرد در یک «حلقه» در اطراف فرد آلوده شروع شد تا از شیوع آن جلوگیری شود.
از زمان پذیرش واکسیناسیون دسته جمعی و حلقه ای، پیچیدگیها و چالشهایی در مورد ایمنی جمعی بوجود آمدهاست. در مدلسازی شیوع بیماری عفونی در ابتدا فرضیات زیادی منظور شدهاست، که ممترین آنها این است که کل جمعیت مستعد هستند و جمعیت یکدست است که در واقعیت وجود ندارد، بنابراین معادلات دقیق تری ایجاد شدهاست. در دهههای اخیر، به رسمیت شناخته شدهاست که سویه غالب یک میکروارگانیسم در گردش ممکن است به دلیل ایمنی جمعی تغییر کند، یا به دلیل ایمنی جمعی که به عنوان یک فشار تکاملی عمل میکند یا اینکه به دلیل ایمنی جمعی در برابر یک سویه، امکان گسترش گونه قبلی موجود را فراهم میکند. مشاجرات موجود یا نوظهور علیه واکسن و دلایل مختلف مخالفت با واکسیناسیون، ایمنی جمعی را در برخی از جوامع کاهش داده یا از بین بردهاست و به بیماریهای قابل پیشگیری اجازه میدهد در این جوامع ادامه پیدا کنند یا بازگردند.
جستارهای وابسته
پیوند به بیرون
- Topley, W. W. C.; Wilson, G. S. (May 1923). "The Spread of Bacterial Infection. The Problem of Herd-Immunity". The Journal of Hygiene. 21 (3): 243–49. doi:10.1017/s0022172400031478. PMC 2167341. PMID 20474777.
- شبیهسازی بصری از ایمنی گله توسط شین کیلیان نوشته شده و توسط رابرت وب اصلاح شدهاست

