آنافیلاکسی
| آنافیلاکسی | |
|---|---|
 | |
| آنژیوادم گسترده در صورت کودکی که تحت اثر آلرژن بوده. وی نمیتواند چشمهایش را باز کند. | |
| تخصص |
طب اورژانس، ایمنیشناسی |
| طبقهبندی و منابع بیرونی | |
| آیسیدی-۱۰ | T78.2 |
| آیسیدی-۹-سیام | 995.0 |
| دادگان بیماریها | 29153 |
| مدلاین پلاس | 000844 |
| ئیمدیسین | med/۱۲۸ |
| سمپ | D000707 |
آنافیلاکسی یا بیشدفاعی (به انگلیسی: Anaphylaxis) یک واکنش آلرژیک جدی و تهدید کننده حیات است که بهطور ناگهانی آغاز میشود و میتواند منجر به مرگ گردد. آنافیلاکسی معمولاً با علایمی همچون ضایعات جلدی، خارش، تورم گلو و افت فشار خون همراه است. دلایل معمول آنافیلاکسی شامل نیش حشرات، مواد غذایی و داروهاست. یکی از داروهای ایجاد کنندۀ آن هپارین است، درصورت مصرف زیاد منجر به مرگ میشود. همچنین زدن پنی سیلین هم میتواند در فرد این حالت را ایجاد کند.
پاتوفیزیولوژی
آنافیلاکسی به دلیل ترشح واسطه پروتئین از انواع به خصوصی از گلبولهای سفید خون اتفاق میافتد. واسطه این پروتئینها میتوانند یک واکنش آلرژیک را آغاز کنند یا واکنش را تشدید نمایند. علت ترشح این پروتئینها میتواند یا واکنش دستگاه ایمنی باشد یا دلیل دیگری که به دستگاه ایمنی مربوط نیست. آنافیلاکسی بر اساس علائم و نشانهها در فرد تشخیص داده میشود. درمان اولیه تزریق اپی نفرین (آدرنالین) است که در بعضی مواقع با سایر داروها ترکیب میشود.
اپیدمیولوژی
در سراسر جهان ۲–۰٫۰۵٪ از مردم جهان آنافیلاکسی را در مقاطعی از زندگی خود تجربه میکنند. کلمه آنافیلاکسی از کلمههای یونانی ἀνά ana «درمقابل»، و φύλαξις phylaxis «محافظت»، گرفته شدهاست.
علائم
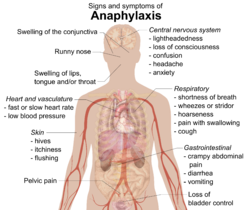
آنافیلاکسی معمولاً علائم بسیار متفاوتی را ظرف چند دقیقه یا ساعت ایجاد میکند. اگر علت آنافیلاکسی مادهای باشد که مستقیماً به بدن و جریان خون وارد شدهاست (درون وریدی)، علائم آنافیلاکسی بهطور متوسط بین ۵ تا ۳۰ دقیقه ظاهر میشوند. زمان متوسط ۲ ساعت خواهد بود اگر علت غذایی باشد که فرد مصرف کردهاست. رایجترین قسمتهایی که درگیر میشوند عبارتند از:
- پوست (۹۰–۸۰٪)
- ریه و راه تنفسی (۷۰٪)
- معده و روده (۴۵–۳۰٪)
- قلب و رگهای خونی (۴۵–۱۰٪)
- سیستم عصبی مرکزی (۱۵–۱۰٪).
معمولاً دو مورد یا بیشتر از این سیستمها درگیر میشوند.
پوست
علائم معمولاً شامل برآمدگیهایی روی پوست (کهیر)، خارش، صورت و پوست سرخ (برافروختگی)، یا لبهای متورم است. افرادی که دچار ورم زیر پوستی (آنژیوادم) شدهاند، ممکن است به جای خارش احساس سوختگی داشته باشند. تا ۲۰٪ موارد ممکن است زبان یا حلق فرد متورم شود. دیگر علائم شامل آبریزش بینی و تورم غشای مخاطی روی سطح چشم و پلک (کونژنکتیویت) است. پوست ممکن است به دلیل کمبود اکسیژن به رنگ آبی دربیاید (سیانوز).
تنفس
علائم تنفسی شامل تنگی نفس، تنفس دشوار و همراه با صدای خس خس، یا تنفس دشوار و با صدای بلند (همراه با سوت) است. تنفس با صدای خس خس معمولاً به دلیل اسپاسم ماهیچههای پایینی راه تنفسی (ماهیچههای برونش) است. تنفس همراه با صدای سوت به علت تورم قسمتهای بالایی راه تنفسی است، که باعث تنگی راههای تنفسی میشود.گرفتگی صدا، درد هنگام بلعیدن، و سرفه نیز ممکن است اتفاق بیفتد.
قلب
عروق قلبی ممکن است به دلیل آزادسازی هیستامین از سلولهای مشخصی در قلب، بهطور ناگهانی منقبض شوند. (اسپاسم عروق کرونر) این اتفاق مانع از جریان خون به قلب میشود، و ممکن است باعث مرگ سلولهای قلبی شود (آنفارکتوس میوکارد)، یا ضربان قلب ممکن است خیلی تند، یا خیلی کند گردد (دیس ریتمی قلبی)، یا ممکن است قلب از تپش باز بماند (ایست قلبی). . افرادی که از پیش مشکل قلبی دارند بیشتر در معرض خطرات قلبی ناشی از آنافیلاکسی هستند. در حالی که ضربان قلب شدید به دلیل فشار خون پایین بیشتر رایج است، ۱۰٪ از افرادی که از انافیلاکسی رنج میبرند ممکن است ضربان قلب پایین (برادی کاردی) با فشار خون پایین داشته باشند. (ترکیب ضربان قلب پایین و فشار خون پایین رفلکس بزول یاریش نامیده میشود) فرد به دلیل افت فشار خون ممکن است دچار سرگیجه و بی هوشی شود. این افت فشار خون به دلیل گشاد شدن عروق خونی (شوک توزیعی) یا به دلیل نارسایی بطنهای قلب باشد (شوک کاردیوژنیک). در موارد محدودی، فشار خون بسیار پایین میتواند از علائم آنافیلاکسی باشد.
سایر
علائم معده و روده شامل درد کرامپی شکم، اسهال، و تهوع است. فرد ممکن است دچار افکار پریشان شود و کنترل مثانه خود را از دست بدهد، و دردی را در ناحیه لگن حس کند که شبیه به گرفتگی عضلات رحم است. گشاد شدن رگهای خونی در اطراف مغز ممکن است منجر به سردرد شود. همچنین فرد ممکن است احساس اضطراب کند یا تصور کند به زودی خواهد مرد.
علتها
آنافیلاکسی میتواند با واکنش بدن به اکثر مواد خارجی ایجاد شود. محرکهای رایج شامل سم گزش و نیش حشرات، غذا، و دارو است. در خردسالان و نوجوانان غذا رایجترین محرک است. در بزرگسالان داروها، و گزیدگی و نیش حشرات رایج تر است. عللی که کمتر رایج هستند عبارت اند از فاکتورهای فیزیکی، عوامل بیولوژیک (مایع منی)، لاتکس، تغییرات هورمونی، افزایندههای خوراکی (مانند رنگهای خوراکی و مونو سدیم گلوتامات) و داروهایی که برای پوست مورد استعمال قرار میگیرند (داروهای موضعی). تمرین بدنی و دما (چه سرما یا گرما)، میتوانداز طریق تحریک سلولهای بافتی مشخصی (ماست سلها) که ماده شیمیایی ایجادکننده واکنش آلرژیک را ترشح میکنند، باعث بروز آنافیلاکسی شود. آنافیلاکسی که علت آن ورزش باشد معمولاً به خوردن غذاهای مشخصی نیز مربوط میشود. اگر آنافیلاکسی زمانی اتفاق بیفتد که فرد در حال دریافت داروی بیهوشی است، رایجترین علت آن داروهای مشخصی است که برای ایجاد فلج به کار میروند (عوامل بازدارنده عضلات عصبی)، آنتیبیوتیکها و لاتکس. در ۵۰–۳۲٪ موارد علت مشخص نیست (آنافیلاکسی ایدیوپاتیک).
مواد غذایی
بسیاری از غذاها میتوانند باعث بروز آنافیلاکسی شوند، حتی اگر غذایی برای اولین بار خورده شود. در فرهنگهای غربی رایجترین علت، خوردن یا در تماس بودن با بادام زمینی، گندم، مغزهای درختی و صدف دارها، ماهی، شیر و تخم مرغ است. در خاورمیانه، کنجد یک ماده غذایی رایج محرک است. در آسیا، گندم و نخود معمولاً باعث بروز آنافیلاکسی میشود. موارد شدید معمولاً با خوردن غذا بروز میکند، , اما برخی از افراد زمانی که ماده غذایی با قسمتی از بدن آنها تماس پیدا میکند، واکنش شدیدی نشان میدهند. خردسالان میتوانند بر آلرژی خود چیره شوند. در سن ۱۶ سالگی، ۸۰٪ خردسالان با آنافیلاکسی نسبت به شیر و تخم مرغ و ۲۰٪ با آنافیلاکسی منحصر به بادام زمینی میتوانند این غذاها را بدون مشکل مصرف کنند.
داروها
هر دارویی ممکن است منجر به آنافیلاکسی شود. رایجترین آنها آنتیبیوتیکهای بتا لاکتام (مانند پنی سیلین)، آسپیرین و داروهای ضدالتهابی غیراستروئیدی (NSAIDs) است. اگر فردی به یکی از داروهای ضد التهابی غیراستروئیدی (NSAIDs) آلرژی داشته باشد، میتواند از نوع دیگری از این دارو بدون تحریک بروز آنافیلاکسی مصرف کند. دیگر علتهای رایج بروز آنافیلاکسی شیمی درمانی، واکسنها، پروتامین (موجود در اسپرم) و داروهای گیاهی را شامل میشود. برخی از داروها مانند وانکومایسین، مورفین، و داروهایی که برای واضح تر شدن عکسهای اشعه ایکس مصرف میشوند (رادیوکنتراست زاها) با صدمه زدن به سلولهای مشخصی در بافتها و تحریک آنها به آزادسازی هیستامین (دگرانولاسیون مست سلها) موجب آنافیلاکسی میگردند.
فراوانی یک واکنش به یک دارو تا اندازهای به این بستگی دارد که این دارو هر چند وقت یکبار به افراد داده میشود و تا اندازهای نیز به این مسئله که دارو چگونه در بدن کار میکند. آنافیلاکسی نسبت به پنیسیلین یا سفالوسپورینها تنها بعد از پیوند آنها به پروتئینهای درون بدن اتفاق میافتد، و برخی راحتتر از سایرین پیوند ایجاد میکنند. آنافیلاکسی نسبت به پنیسیلین بین هر ۲۰۰۰ تا ۱۰٫۰۰۰ نفر دریافتکننده پنیسیلین، تنها در یک نفر اتفاق میافتد. مرگ در کمتر از یک مورد در هر ۵۰٫۰۰۰ نفر دریافتکننده اتفاق میافتد. آنافیلاکسی نسبت به آسپیرین و داروهای ضدالتهابی غیراستروئیدی (NSAIDs) در حدود یک مورد در هر ۵۰٫۰۰۰ نفر اتفاق میافتد. اگر کسی به پنیسیلینها واکنش نشان دهد، خطر واکنش وی به سفالوسپورین بیشتر میشود، اما همچنان این ریسک کمتر از یک در ۱۰۰۰ است. داروهای قدیمی تر که برای بهبود تصاویر اشعه ایکس استعمال میشد (رادیوکانتراست زاها) در ۱٪ موارد منجر به واکنش میشد. در داروهای جدید، مقدار کمتر از ماده رادیوکانتراست زای اوسمولار (Osmolar radiocontrast) منجر به واکنش در ۰٫۰۴٪ موارد میشود.
سم
سم نیش و گزیدگی حشراتی مانند زنبور عسل و زنبور بدون عسل (هایمنوپترا) یا سنها (تریاتومینا) ممکن است منجر به آنافیلاکسی شود. اگر فردی واکنش به سمی در گذشته نشان دادهاست، و اگر این واکنش از واکنش منطقهای اطراف محل نیش فراتر بودهاست، با خطر بیشتر بروز آنافیلاکسی در آینده مواجه هستند. اگرچه نیمی از افرادی که در اثر آنافیلاکسی جان خود را از دست میدهند پیش تر هیچ واکنش گستردهای (سیستماتیک) نداشتهاند.
عوامل خطر
افراد با بیماریهای آتوپیک نظیر آسم، اگزما، یا رینیت در معرض خطر بیشتر ابتلاء به آنافیلاکسی نسبت به غذا، لاتکس، و عوامل رادیوکانتراست زا هستند. این افراد کمتر در خطر ابتدا به آنافیلاکسی نسبت به داروهای تزریقی و نیش حشرات هستند. یک بررسی در خردسالان مبتلا به آنافیلاکسی نشان داد که ۶۰٪ آنها سابقه بیماریهای آتوپیک را داشتهاند. بیش از ۹۰٪ خردسالانی که به دلیل ابتلاء به آنافیلاکسی جان خود را از دست دادهاند مبتلا به آسم بودهاند. افرادی که به اختلالهای ناشی از مست سل بیش از اندازه در بافتهای خود (ماستوسیتوز) دچار هستند یا مست سلهای بیشتری دارند، در معرض خطر بیشتری هستند. هرچه فاصله زمانی بین آخرین تماس با عاملی که منجر به واکنش شدهاست طولانیتر باشد، خطر واکنش جدید کمتر خواهد بود.
مکانیسم
آنافیلاکسی واکنش آلرژیک بسیار شدیدی است که ناگهانی شروع میشود و بسیاری از قسمتهای بدن را تحت تأثیر قرار میدهد. علت آن ترشح واسطههای التهابی و سیتوکاینها از مست سلها و بازوفیلها است. ترشح آنها به علت یک واکنش سیستم دفاعی است، اما با آسیب به این سلولها نیز ایجاد میشود که مربوط به پاسخ ایمنی نیست.
ایمنیشناسی
زمانی که علت بروز آنافیلاکسی یک پاسخ ایمنی است، ایمنوگلوبین E (IgE) به ماده خارجی که باعث شروع واکنش شدهاست متصل میشود (پادتن). ترکیب اتصال IgE به پادتن، گیرندههای FcεRI را روی ماست سلها و بازوفیلها فعال میکند. ماست سلها و بازوفیلها با ترشح واسطههای التهابی مانند هیستامین واکنش نشان میدهند. این واسطهها انقباض عضلات صاف برونش را بیشتر میکنند و باعث میشوند رگهای خونی گشادتر شوند (تأخیر خون شاهرگ)، ترشح مایع از رگهای خونی بیشتر میشود، و عملکرد ماهیچههای قلب را کاهش میدهد. همچنین یک واکنش ایمنیشناسی وجود دارد که به IgE مربوط نیست، اما مشخص نیست که این واکنش در انسان رخ میدهد یا خیر.
غیر ایمن شناختی
هنگامی که ناشی از یک پاسخ ایمنی نیست، واکنش ناشی از عاملی است که مستقیماً به مست سلها و بازوفیل هاآسیب میرساند و موجب میشود هیستامین و مواد دیگری آزاد کنند که معمولاً با یک واکنش آلرژیک همراه هستند (دگرانولاسیون). عاملهایی که میتواند به این سلولها آسیب برسانند، کنتراست زا برای اشعه ایکس، مواد افیونی (اپیوئیدها)، دما (گرم یا سرد)، و ارتعاش است.
تشخیص
آنافیلاکسی به کمک یافتههای پزشکی و بالینی قابل تشخیص است. هرگاه یکی از سه مورد زیر ظرف چند دقیقه یا ساعت پس از تماس با ماده آلرژی زا رخ دهد به احتمال زیاد فرد دچار آنافیلاکسی است:
- درگیری پوست یا بافتهای مخاطی به علاوه مشکلات تنفسی یا افت فشار خون
- تعداد دو یا بیشتر از علائم زیر:
- درگیری پوست و مخاط
- مشکلات تنفسی
- فشار خون پایین
- مشکلات مربوط به معده و روده
- افت فشار خون پس از تماس با ماده آلرژی زا معلوم
اگر شخصی واکنش بدی به گزیدگی حشرات و یک دارو نشان دهد، آزمایشهای خون برای ترایپتیس یا هیستامین (که از مست سلها آزاد شدهاست) میتواند در تشخیص آنافیلاکسی مؤثر باشد. هرچند این آزمایشها در مواردی که عامل آلرژی غذا است یا شخص فشار خون نرمال دارد چندان مؤثر نیستند، و نمیتوانند مانع تشخیص آنافیلاکسی شوند.
طبقهبندی
آنافیلاکسی به سه نوع اصلی تقسیم میشود. شوک آنافیلاکسی زمانی اتفاق میافتد که رگهای خونی در بیشتر قسمتهای بدن گشادتر میشوند (گشادسازی عروقی سیستماتیک)، که منجر به فشار خون پایینی میشود که ۳۰٪ از فشار خون نرمال یک آدم پایینتر یا ۳۰٪ پایینتر از مقدارهای استاندارد است. آنافیلاکسی دومرحلهای زمانی تشخیص داده میشود که علائم بین ۷۲–۱ ساعت برگردند حتی درصورتی که فرد تماس جدیدی با ماده آلرژی زایی که حساسیت اولیه را به وجود آورد نداشته باشد. برخی از تحقیقات نشان میدهد که ۲۰٪ موارد آنافیلاکسی دومرحلهای هستند. علائم معمولاً ظرف ۸ ساعت بازمیگردند. واکنش دوم به همان شیوهای درمان میشود که آنافیلاکسی اصلی درمان میشود. شوکِ شبه آنافیلاکتیک یا واکنشهای آنافیلاکسی اسامی قدیمی آنافیلاکسی هستند که علت آن واکنش آلرژیک نیست بلکه علت آن آسیب مستقیم به مست سلها است (گرانولاسیون مست سلها). برخی توصیه میکنند که از اسامی قدیمی دیگر نباید استفاده کرد.
تست آلرژی
تست آلرژی ممکن است به تعیین اینکه چه چیز باعث آنافیلاکسی فرد شدهاست کمک کند. تست آلرژی پوستی (مانند پچ تست) برای غذاها و سموم مشخصی موجود است. آزمایش خون برای پادتنهای (آنتیبادی) خاص جهت تأیید آلرژیهای حاصل از شیر، تخم مرغ، بادام زمینی، مغزهای درختی، و ماهی مؤثر است. تستهای پوستی میتوانند آلرژی به پنیسیلین را تأیید کنند، اما برای داروهای دیگر تست پوستی وجود ندارد. آنافیلاکسی غیرایمنی تنها با بررسی سابقه فرد یا با قرار دادن وی در معرض ماده آلرژی زایی که ممکن است باعث بروز واکنش در گذشته شده باشد، تشخیص داده میشود. هیچ آزمایش پوست و خونی برای آنافیلاکسی غیرایمنی وجود ندارد.
تشخیص افتراقی
گاهی تشخیص آنافیلاکسی از آسم، بیهوشی ناشی از کمبود اکسیژن (سنکپ) و حملات پنیک دشوار است. معمولاً افرادی که آسم دارند، خارش، و علائم معده و روده را ندارند. زمانی که فردی بیهوش میشود، پوست رنگ پریده و بدون جوش است. پوست فردی که دچار حمله پنیک شدهاست ممکن است برافروخته شود، اما کهیر ندارد. موارد دیگری که ممکن است علائمی مشابه داشته باشند عبارت اند از مسمومیت غذایی ناشی از ماهی فاسد (سارم، scombroidosis) و عفونتهای ناشی از انگلهای معین (انیزاکیازیس، anisakiasis).
پیشگیری
برای پیشگیری از آنافیلاکسی توصیه میشود از آنچه که در گذشته باعث بروز واکنش شدهاست دوری شود. زمانیکه این کار ممکن نیست، ممکن است درمانهایی وجود داشته باشد که بدن را از واکنش به ماده آلرژی زای معلوم بازدارد. (حساسیت زدایی) مداوای سیستم ایمنی (ایمن درمانی) با خانواده غشاء بالان، در حساسیت زدایی ۹۰–۸۰٪ بزرگسالان و ۹۸٪ خردسالان علیه آلرژی به زنبورهای عسل، زنبورها (بدون عسل)، زنبور سرخ، زنبورهای ژاکت زرد و مورچههای آتشین مفید است ایمن درمانی دهانی میتواند در حساسیت زدایی برخی افراد نسبت به غذاهای معینی نظیر شیر، تخم مرغ، مغزهای آجیلی و بادام زمینی مؤثر باشد، اما این درمانها گاهی عوارض جانبی بدی به همراه دارند. حساسیت زدایی برای بسیاری از داروها نیز ممکن است، با این حال اغلب مردم باید به سادگی، از مصرف داروی مشکل ساز اجتناب کنند. برای کسانی که نسبت به لاتکس آلرژی دارند مهم است که از غذاهایی با ترکیبی مشابه با آنچه پاسخ ایمنی ایجاد کردهاست دوری کنند (غداهایی با آلرژی متقاطع) از جمله آواکادو، موز، و سیب زمینی.
مدیریت
آنافیلاکسی یک وضعیت اضطراری پزشکی است که به اقدامات نجات بخشی مانند کنترل راههای تنفسی، اکسیژن اضافی، حجم زیاد مایعات داخل وریدی، و نظارت دقیق احتیاج دارد.اپی نفرین درمانی است که در میان سایر روشها ارجحیت دارد، علاوه بر اپی نفرین، آنتی هسیتامین و استروئید نیز معمولاً استفاده میشود. زمانی که فرد به حالت نرمال بازمیگردد باید بین ۲ تا ۲۴ ساعت در بیمارستان تحت نظر باشد تا از عدم بازگشت علائم اطمینان حاصل شود، چرا که علائم در صورتی که فرد دچار آنافیلاکسی دو مرحلهای شده باشد برگشت میکنند.
اپی نفرین
اپی نفرین (آدرنالین) درمان اصلی آنافیلاکسی است. هیچ دلیلی برای اینکه از آن استفاده نشود وجود ندارد. (بدون موارد منع مصرف قطعی) توصیه میشود محلول اپی نفرین به ماهیچه قدامی – خارجی ران به محض ظن به آنافیلاکسی تزریق شود. اگر فرد به درمان خوب پاسخ ندهد، تزریق باید هر ۵ تا ۱۵ دقیقه تکرار شود. دوز دوم در ۱۶ تا ۳۵٪ موارد لازم است. در موارد محدودی بیش از دو دوز لازم میشود. تزریق درون ماهیچه (استعمال درون عضلانی) از تزریق زیر پوست (استعمال زیرپوستی) که آهستهتر جذب میشود، بهتر است. مشکلات جزئی ناشی از اپی نفرین شامل لرزش، اضطراب، سردرد و تپش قلب است.
ممکن است اپی نفرین در مورد افرادی که از بتا بلاکرها مصرف میکنند جواب ندهد. در این شرایط، اگر اپی نفرین مؤثر نیست، گلوکان درون وریدی میتواند مورد استعمال قرار گیرد. گلوکان مکانیزم عملی دارد که شامل گیرندههای بتا نمیشود.
اگر لازم باشد، اپی نفرین را میتوان به صورت محلول رقیق، به درون رگ (تزریق درون وریدی) تزریق کرد. با این حال تزریق اپی نفرین به صورت درون وریدی میتواند منجر به ضربان نامنظم قلب (دیس ریتمی) و حملات قلبی (آنفارکتوس میوکارد) شود).
تزریق کنندههای خودکار اپی نفرین که به افراد اجازه تزریق به ماهیچههای خودشان را میدهد معمولاً در دو دوز موجود هستند، یکی برای بزرگسالان که وزنی بیش از ۲۵ کیلوگرم دارند و دیگری برای خردسالان که بین ۱۰ تا ۲۵ کیلوگرم وزن دارند. مقدار تزریق زیرجلدی اپی نفرین (نه به صورت تزریق کنندههای خودکار) میبایست حتماً طبق دستور پزشک یا تیم درمانی صورت گیرد.
مکملها
علاوه بر اپی نفرین، معمولاً از آنتی هیستامینها استفاده میشود. بر اساس استدلالهای نظری چنین پذیرفته شده بود که آنتی هیستامینها مؤثر هستند، اما در واقع شواهد کمی در مورد اینکه آنتی هیستامینها در درمان آنافیلاکسی مؤثر است، وجود دارد. در بررسی ۲۰۰۷ کوکرن هیچ تحقیق با کیفیتی برای توصیه آنتی هیستامینها پیدا نشد. آنتی هیستامینها بر روی تجمع مایعات و اسپاسمهای راه تنفسی مؤثر نیستند.کورتیکواستروئیدها هم احتمالاً چندان فرقی نمیکنند اگر فرد دچار آنافیلاکسی شده باشد. از آنها با امید کاهش خطر آنافیلاکسی دومرحلهای استفاده میشود، اما آنها در پیشگیری از آنافیلاکسیهای بعدی بی تأثیر هستند. سالبوتامول که از طریق دستگاه تنفس (نبولایزر) وارد میشود میتواند در زمانی که اپی نفرین علائم برونکواسپاسم را از بین نمیبرد مفید باشد.متیلن بلو برای افرادی که به درمانهای دیگر پاسخ نمیدهند استفاده شدهاست چرا که عضلات صاف را آزاد میکند.
آمادگی
به افرادی که در معرض خطر آنافیلاکسی هستند توصیه میشود یک «برنامه عملی دقیق آلرژی» داشته باشند. والدین باید مدرسه را در مورد آلرژی فرزندشان و اقدامات ضروری در صورت وقوع یک وضعیت اضطراری آنافیلاکتیک، در جریان بگذارند. برنامه عملی دقیق اغلب شامل استفاده از تزریق کنندههای خودکار اپی نفرین، توصیه به بستن دستبند هشدار پزشکی، و توصیههایی در مورد چگونگی اجتناب از محرک هاست. برای برخی محرکها، درمان برای کاهش حساسیت بدن در مقابل مادهای که باعث واکنش آلرژیک شدهاست (ایمن درمانی ماده آلرژی زا) موجود است. این نوع روش درمانی ممکن است مانع بازگشتهای بعدی آنافیلاکسی شود. یک دوره چندساله حساسیت زدایی زیرپوستی در مقابل حشرات گزنده مفید است، در حالی که حساسیت زدایی دهانی برای بسیاری از غذاها مؤثر میباشد.
دورنما
چنانچه دلیل بیماری شناخته شده باشد، احتمال زیادی برای بهبودی وجود دارد و فرد به سرعت درمان میشود. حتی اگر دلیل بیماری شناخته شده نباشد، چنانچه دارو برای متوقف کردن واکنش در دسترس باشد، فرد معمولاً بهبودی خوبی حاصل میکند. اگر مرگ رخ دهد، اغلب یا ناشی از یک دلیل تنفسی (معمولاً بسته شدن مسیر جریان هوا) است یا یک دلیل قلبی عروقی (شوک). آنافیلاکسی در ۲۰٪ ۰٫۷– موارد منجر به مرگ میشود. برخی از مرگها ظرف چند دقیقه اتفاق افتادهاست. افرادی که دچار آنافیلاکسی ناشی از تمرینات بدنی هستند، معمولاً نتایج خوبی دارند، و با افزایش سن، بازگشتهای کمتر و کم شدت تری خواهند داشت.
احتمال
میران بروز آنافیلاکسی ۴–۵ در هر ۱۰۰۰۰۰ نفر در سال است، با ریسک مادام العمر ۰٫۵٪–2%.
به نظر میرسد مقادیر در حال افزایش است. تعداد افراد دچار آنافیلاکسی در دهه ۸۰ تقریباً سالانه ۲۰ نفر در هر ۱۰۰۰۰۰ نفر بود، در حالی که در دهه ۹۰ این میزان سالانه ۵۰ نفر در هر ۱۰۰۰۰۰ نفر بود. این افزایش ظاهراً در درجه اول مربوط به آنافیلاکسی ناشی از مواد غذایی است. ریسک آنافیلاکسی در جوانان و خانمها بسیار زیاد است.
درحال حاضر، سالانه ۵۰۰ تا ۱۰۰۰ نفر (۲٫۴ در میلیون) در آمریکا، ۲۰ نفر (۰٫۳۳ در میلیون) در انگلستان، و ۱۵ نفر (۰٫۶۴ در میلیون) در استرالیا بر اثر آنافیلاکسی جان خود را از دست میدهند. نرخ مرگ و میر در بین دهههای ۱۹۷۰ و ۲۰۰۰ کاهش یافتهاست. در استرالیا، مرگهای ناشی از آنافیلاکسی مربوط به مواد غذایی، عمدتاً در میان زنان اتفاق میافتد درحالی که مرگهای ناشی از نیش حشرات اغلب در میان مردان به وقوع میپیوندد. مرگ در اثر آنافیلاکسی بیشتر ناشی از داروهاست.
تاریخچه
لغت «آنافیلاکس» را «چارلز ریچت» (به انگلیسی: Charles Richet) در سال ۱۹۰۲ ابداع کرد، سپس این لغت به «آنافیلاکسی» به دلیل تلفظ بهتر آن، تغییر کرد. بعدها چارلز ریچت در سال ۱۹۱۳ جایزه نوبل فیزیولوژی یا پزشکی را به دلیل تحقیقاتش در مورد آنافیلاکسی دریافت کرد. اما خود واکنش از زمانهای بسیار قدیم گزارش شدهاست. این لغت از زبان یونانی، و کلمههای یونانی ἀνά ana «درمقابل»، و φύλαξις phylaxis «محافظت»، گرفته شدهاست.
تحقیقات
تلاشهایی در حال انجام است تا اپی نفرینی تهیه شود که بتوان از آن در زیر زبان (اپی نفرین زیرزبانی) برای درمان آنافیلاکسی، استفاده کرد. تزریق زیرپوستی آنتیبادی آنتی IgE اومالیزوماب (omalizumab) به عنوان راهی برای پیشگیری از بازگشت در حال بررسی است، اما استفاده از آن هنوز توصیه نمیشود.
- سیسیل مبانی طب داخلی. تهران ۲۰۰۴
| دما/تابش | |
|---|---|
| هوا | |
| خوراک | |
| خشونت رفتاری | |
| استفراغ | |
| غیره | |
| عوارض ویژهٔ اولیهٔ تروما | |
| عوارض جراحی و مراقبت پزشکی |
واکنشهای تزریق خون: هموسیدروز تزریق خون · ترالی · تاکو · تیاِی-جیویاچدی · افاناچتیآر · واکنش تزریق خونکافتی: نوع حاد، نوع تأخیری غیره: ناخوشی سرم · گرمازدگی بدخیم · واکنش هرکسهایمر · ناخوشی پیوند علیه میزبان · نشانگان کافت تومور |
| تاریخ | ||
|---|---|---|
| گونههای گندم | ||
| برزشناسی | ||
| تجارت | ||
| اجزاء گیاه | ||
| محصولات پایه | ||
| محصولات | ||
| بیماریهای مشترک انسانی | ||
| موارد مرتبط | ||
| دستگاه تنفس | |
|---|---|
| دستگاه پوششی | |
| خونشناسی | |
| دستگاه گردش خون | |
| دستگاه گوارش | |
| دستگاه عصبی | |
| دستگاه ادراری | |
| سایر شرایط | |
| اصطلاحات کلی | |||||||
|---|---|---|---|---|---|---|---|
| شرایط |
|
||||||
| تشخیص | |||||||
| درمانهای پشتیبانی-زندگی | |||||||
| داروها | |||||||
| دستگاه نمره دهی ICU | |||||||
| فیزیولوژی | |||||||
| سازمانها | |||||||
| تخصصهای مرتبط | |||||||